Zuletzt aktualisiert am 05.11.2025
Angesichts der neuen wissenschaftlichen Erkenntnisse und den schlimmen Erfahrungen von Hunderttausenden mit der Einnahme und oder dem Reduzieren und Absetzen von Antidepressiva, müssen die Behandlungsleitlinien geändert werden. In England ist dies geschehen. Ich habe meine erwünschten Voraussetzungen vor Verordnung von Antidepressiva formuliert und wie man diese richtig reduziert und absetzt. Wichtig: Es müssen verbindliche Leitlinien sein.
Hintergrund: Ich beziehe mich im gesamten Beitrag auf die neuesten wissenschaftlichen Erkenntnisse, die zu einer fundamentalen Änderung der Behandlungsleitlinie für Depressionen in England geführt haben. Dort veröffentlichten kurz nacheinander das »Royal College of Psychiatrists« die Patienteninformation Antidepressiva absetzen – Patienteninformation des Royal College of Psychiatrists (deutsch) sowie die »British Psychological Society« den Bericht Understanding depression: Why adults experience depression and what can help.
Darin distanziert man sich von dem bisherigen Modell des biochemischen Ungleichgewichts, auch Serotonin-Hypothese genannt:
Die Mär vom biochemischen Ungleichgewicht
Viel zu lange wurde als wissenschaftlich erwiesen propagiert, dass ein biochemisches Ungleichgewicht an Botenstoffen, wie Serotonin im Gehirn Ursache für eine Depression ist und man dieses Ungleichgewicht durch die Gabe von Antidepressiva beseitigt.
Die Depression als körperliche Erkrankung des Gehirns, das mit einem Medikament repariert werden kann Eine schöne Vorstellung, aber leider falsch. An dieser Stelle sollte sich jeder Arzt und jeder Psychiater die Frage stellen, woher sie wissen wollen, ob ein biochemisches Ungleichgewicht von Botenstoffen wie Serotonin Ursache einer Depression ist, wenn man das Serotonin im Gehirn gar nicht bestimmen kann?
Wie konnte sich diese falsche Serotoninthese solange als allgemein anerkannt halten? Vielleicht, weil wir es uns wünschen, weil wir wie bei anderen nicht psychischen Erkrankungen etwas tun wollen können und diese Zustände endlich aufhören sollen. Der Mensch ist ein Naturwesen, hat sich mit der Zeit aber immer mehr davon entfernt und sieht sich immer häufiger als Maschine, bei der defekte Teile wie Hüfte oder Organe ausgetauscht werden und immer mehr normale Gemütszustände wie Trauer oder das Altern als psychische Erkrankung pathologisiert werden.
Risiken und Nebenwirkungen moderner Antidepressiva – Erfahrungsbericht eines Betroffenen
Der Neurobiologe Gerald Hüther beschreibt in seinem Buch Wer wir sind und wer wir sein könnten: Ein neurobiologischer Mutmacher wie es dazu kommen konnte: Hier einige Aussagen aus dem Buch:
Die »Reparaturmedizin«: Ein falsches Verständnis von Krankheit
Stattdessen stellt die »British Psychological Society« sozialpsychologische Faktoren, wie Kindheitstraumata, Verlust, Mobbing und Stress als Ursache für Depressionen in den Vordergrund.
Nachdem diese beiden Papiere veröffentlicht wurden, wurde vieles davon in die neuen Behandlungsleitlinien für Depressionen in England (2022) übernommen. Die Patienteninformation Antidepressiva absetzen des »Royal College of Psychiatrists« wurden von der »NICE« (»National Institute for Health and Care Excellence«) , die die Behandlungsleitlinien für Depressionen in England erstellt direkt in die Zusatzlinie Medicines associated with dependence or withdrawal symptoms: safe prescribing and withdrawal management for adults (Arzneimittel, die mit Abhängigkeits- oder Entzugssymptomen einhergehen: sichere Verschreibung und Entzugsmanagement für Erwachsene) übernommen.
Maßgeblich dazu beigetragen hat der Bericht von Dr. Mark Horowitz (Psychiater) und Dr. David Taylor (Pharmakologe) veröffentlicht im Jahr 2021 zum richtigen reduzieren und absetzen von SSRI-Antidepressiva, den ich zusammen mit einer Kollegin und der Erlaubnis von Dr. Horowitz ins Deutsche übersetzen durfte:
Außerdem werden u.a. Hausärzte dazu aufgefordert einem depressiven Menschen nicht als erste Behandlungsmöglichkeit Antidepressiva anzubieten sondern eine Psychotherapie, darunter auch die MBCT. Das ist sinnvoll, da die häufigste Verschreibung von Antidepressiva über Hausärzte erfolgt. Diese haben meist nicht das nötige Fachwissen.
Leider fehlt auch den meisten Psychiatern das nötige Wissen, wie man Antidepressiva richtig reduziert und absetzt, die körperliche Abhängigkeit wird geleugnet.
Grund dafür ist, dass weder im Medizinstudium noch in der Ausbildung zum Psychiater das körperliche Abhängigkeitspotenzial und das richtige Reduzieren und Absetzen von Antidepressiva Thema ist. Antidepressiva sind dort harmlose gut wirksame Medikamente.
Das sagt Dr. Mark Horowitz in diesem Interview mit der Non-Profit Organisation »Mad in America«:
Hier die englischen Behandlungsleitlinien zum herunterladen und lesen:
Depression in adults: treatment and management (englisch)
Ich habe Prof. Dr. Tom Bschor, der Mitverfasser der deutschen Behandlungsleitlinie für Depressionen ist, angeschrieben und gefragt ob die Leitlinien aus England übernommen werden, was wünschenswert wäre. Prof Dr. Bschor hat ein lesenswertes Buch mit dem Titel Antidepressiva. Wie man die Medikamente bei der Behandlung von Depressionen richtig anwendet und wer sie nicht nehmen sollte: Vom Mitautor der Behandlungsleitlinie für Depressionen veröffentlicht.
Hier meine Rezension zum Buch:
Nicht auf dem aktuellen Stand der Wissenschaft. Antidepressiva können körperlich abhängig machen.
Schreiben an Prof. Dr. Tom Bschor:
Aktuelle Situation in Deutschland
In Deutschland ist die »Deutsche Gesellschaft für Psychiatrie, Psychotherapie, Psychosomatik und Nervenheilkunde e. V.« (kurz DGPPN) für die Behandlungsleitlinien für Depressionen zuständig. Dort gibt es keine Zusatzleitlinie zum richtigen Reduzieren und Absetzen von Psychopharmaka. Ich bat die DGPPN um eine Stellungnahme dazu:
Vorbild England: Folgt die DGPPN den neuen englischen Behandlungsleitlinien für Depressionen?
Aufklärung vor Verordnung
Häufig wird der Patient nicht oder nicht umfassend über Risiken und Nebenwirkungen und der geringen Wirksamkeit von Antidepressiva aufgeklärt. Ich war in 20 Jahren bei ein Dutzend Psychiatern, keiner hat mich aufgeklärt.
Voraussetzung zur Verordnung von Antidepressiva ist für mich eine verbindliche und detaillierte Aufklärung des Patienten durch einen Psychiater.
Was bedeutet verbindlich?
Die Aufklärung muss verbindlich sein, verbindlich bedeutet, das der Patient per Unterschrift bestätigen muss, dass er von einem Psychiater aufgeklärt wurde, der Psychiater in gleicher Weise, dass er aufgeklärt hat, wie es z.B. vor einer OP oder einem medizinischen Eingriff wie einer Magenspiegelung der Fall ist. Der Patient kann dann frei entscheiden, ob er eine solche Behandlung möchte oder nicht, auch dies würde schriftlich per Unterschrift bestätigt werden.
Die Aufklärung erfolgt anhand eines Aufklärungs- und Fragebogens sowie einer Anamnese (Gespräch über Krankenvorgeschichte).
Diagnostik einer Depression
Die Diagnostik einer Depression erfolgt nicht evidenzbasiert aufgrund einer Labordiagnostik, Biomarkern oder anderen Untersuchungen, die eine eindeutige Diagnose stellen können.
Eine Depression wird bis heute durch ein Gespräch zur Anamnese (Krankenvorgeschichte) mit einem Arzt und das Ausfüllen eines Fragebogens, der sogenannten Hamilton-Skala, ermittelt. Die Hamilton-Skala ermittelt auch den Schweregrad einer Depression. Die Hamilton Skala ist umstritten.
Die Hamilton-Skala
Kritisiert wird, dass gleich drei Fragen sich auf das Schlafverhalten beziehen und der Test deswegen eine Verbesserung bei Schlafstörungen im Vergleich zu anderen Bereichen stärker abbildet.[2] Deswegen entstünde der Eindruck, dass sedierende Medikamente zu einer stärkeren Verbesserung führen, als aktivierende Medikamente.[2] Auch kognitive und psychomotorische Symptome seien vergleichsweise unterrepräsentiert.[2] Wegen der unterschiedlichen Gewichtung verschiedener Symptombereiche können deswegen trotz gleichem Wert sehr unterschiedliche Symptome vorliegen.[2]
Die Hamilton-Skala sei eine unökonomische Skala, weil sie auf 5 bis 6 Fragen reduziert werden könne, ohne merkliche Einbußen bezüglich der Testgütekriterien (Reliabilität und Validität).[7]
Quelle: https://de.wikipedia.org/wiki/Hamilton-Skala
Auf der Website der Schönkliniken kannst Du den Hamiltontest online machen:
Selbsttest Depression auf Basis der Hamiltonskala
Es gibt eine erweiterte Hamiltonskala mit 20 Fragen, was die Einschätzung präzisiert, die von dem Psychiater Dr. William W.K. Zung zur Aufdeckung und Quantifizierung depressiver Zustände entwickelt wurde. Diesen kannst Du hier online ausfüllen:
Selbstbeurteilungs-Depressions-Skala nach Dr. W.K: Zung
Um den Schweregrad einer Depression festzustellen wird das sogenannte »Beck-Depressions-Inventar« verwendet: Selbsttest Depression nach Beck Um den Schweregrad einer Depression einschätzen zu können sollten stets Hamiltonskala UND Beck-Depressions-Fragebogen genutzt werden.
Hier zeigt sich, dass es nicht so einfach ist eine Depression zu diagnostizieren und deren Schweregrad festzustellen, wie es gerne behauptet wird. Das Risiko einer Fehldiagnose ist groß.
Häufige Fehldiagnosen
Leider kommt es bei der Diagnostik einer Depression häufig zu Fehldiagnosen, die für Patienten gravierende Folgen haben können.
Beispiel: Eine class=”icon-blog-article” Unterfunktion der Schilddrüse hat exakt die gleichen Symptome wie eine Depression oder Angststörung. Daher sollte vor Verordnung von Antidepressiva die Schilddrüse gründlich untersucht werden. Leider ist die Diagnostik der Schilddrüse in Deutschland abenteuerlich, denn oft wird nur nach den Laborwerten und nicht nach den Symptomen die Diagnose gestellt. Der Endokrinologe Dr. Joachim Strienz kritisiert das in seinem Ratgeber:
Schilddrüsenunterfunktion – Besser auf die Symptome achten. Ein Ratgeber für Patienten
Weitere Untersuchungen, um andere Erkrankungen auszuschließen:
Die Anamnese muss ergeben, dass die Depression mindestens seit 2 Wochen besteht.
Blutuntersuchungen oder eine Computertomographie (CT) oder Kernspinntomographie (MRT) des Gehirns sollten durchgeführt werden, um andere Ursachen für ein depressives Syndrom auszuschließen, falls ein derartiger Verdacht besteht.
Die Diagnose Depression kann hiermit aber nicht bewiesen werden.
Behandlung einer Depression
Steht anhand der möglichen Untersuchungen, der Indikationen und Auswertung der genannten Fragebögen fest, dass eine Depression vorliegt, erfolgt gemeinsam mit dem Patienten die Überlegung des Facharztes, welche Therapie geeignet ist. Es gibt verschiedene Wege eine Depression zu behandeln. Da die englischen Behandlungsleitlinien den neuesten wissenschaftlichen Stand entsprechen, beziehe ich mich auf diese:
Psychotherapie
Es gibt viele unterschiedliche Arten von Psychotherapie. Grob unterteilt in
- Verhaltenstherapien,
- Psychoanalyse,
- Tiefenpsychologie,
- Traumatherapie
- Systemische Therapie
Kognitive Verhaltenstherapie vs. Verhaltenstherapien der 3. Welle
Bei den Verhaltenstherapien wird in Deutschland leider noch immer an der kognitiven Verhaltenstherapie festgehalten, obwohl es modernere Verhaltenstherapien gibt, die deutlich schneller und besser wirken und die das genaue Gegenteil der kognitiven Verhaltenstherapie sind.
- In diesen Therapien ist es nicht wichtig, ob ein Gedanke gut oder schlecht, wahr oder unwahr ist, sondern nur ob ein Gedanke hilfreich ist, ein zufriedenes und erfülltes Leben zu schaffen. Mit diversen Entschärfungstechniken lernt man Gedanken, die nicht hilfreich sind zu entschärfen, indem man erkennt, was sie sind, Worte, Bilder und Filme (das berüchtigte »Kopfkino«) in unserem Kopf.
- Im Gegensatz zur kognitiven Verhaltenstherapie werden Gedanken nicht mehr analysiert, mit der Wahrheit abgeglichen, auf Wahrscheinlichkeit überprüft oder versucht diese durch andere positive Gedanken zu ersetzen, was sehr anstrengend und zeitaufwendig ist.
- Indem man sich mit seinen Werten verbindet und bewusster im »Hier und Jetzt« lebt, ist es möglich schmerzvolle Gedanken, Gefühle und Körperempfindungen mitfühlender, achtsamer und wohlwollender anzunehmen, anstatt zu versuchen sie zu kontrollieren oder zu vermeiden. Denn das führt meist zu noch mehr Leiden. Diese Geisteshaltung ermöglicht es, zu mehr psychologischer Flexibilität zu gelangen, um den Widrigkeiten des Lebens zu begegnen.
Ich selbst habe eine mehrjährige ACT gemacht sowie das MSC-Training mehrfach durchlaufen. Seit dem bin ich mitfühlender mit mir selbst und mit anderen. Auch wenn es Patienten immer wieder von Ärzten und Psychiatrien gesagt wird, wir haben nur wenig Kontrolle über unsere Gedanken und Gefühle.
Der Psychologe, Autor und Coach Russ Harris vergleicht den Verstand mit einem Radiosender, der ununterbrochen Gedanken sendet. Meist sendet er negative Gedanken, was mit der Evolution des Verstandes zu tun hat. Harris nennt diesen Radiosender »Radio Ojemine«. Würde man jetzt wie bei der kognitiven Verhaltenstherapie versuchen diese negativen Gedanken durch positive Gedanken (positive Affirmationen) zu ersetzen, wäre das, so Harris, als ob man einen zweiten Radiosender einschalten würde, er nennt diesen Radiosender »Radio Sonnenschein«.
Hast Du mal versucht zwei Radiosendern gleichzeitig zuzuhören? Wenn nicht probiere es aus. Du verstehst gar nichts mehr:
Quelle: https://www.youtube.com/watch?v=Bu2k0EGXAVo von Russ Harris | Sprache: Englisch | Dauer: 4:07 min.
Das was wir tun können, ist den Radiosender »Ojemine« leiser zu stellen, er läuft dann nur noch im Hintergrund. Hier bekannte Verhaltenstherapien der 3. Welle:
- Akzeptanz- und Commitment-Therapie (kurz ACT),
- Achtsamkeitsbasierte kognitive Verhaltenstherapie der Oxford Universität (kurz MBCT),
- Mitgefühlsbasierte Therapie ( kurz CFT),
- Achtsames Selbstmitgefühl von Kristin Neff und Christopher Germer (kurz MSC).
Diese Therapien gründen auf der buddhistischen Psychologie, die in den letzten Jahren umfangreich wissenschaftlich untersucht wurde und deren Wirkung bewiesen ist. Hauptbestandteil sind Akzeptanz, Achtsamkeit, Selbstmitgefühl und Werte.
Alternative Behandlungen
Zunehmend an Bedeutung in der Behandlung von Depressionen, wie auch vielen anderen Erkrankungen, gewinnt die »Nährstofftherapie«. Diese umfasst sowohl die »orthomolekulare Therapie« als auch die medizinische Ernährungstherapie. Orthomolekular bedeutet übersetzt die Einnahme der richtigen (ortho-) Moleküle oder Substanzen. Hier ein Überblick über mögliche Nährstoffe, die zur Heilung einer Depression beitragen können und auch bei Entzugssymptomen helfen können.
Natürliche Nährstofftherapie zur Behandlung von Depressionen und Entzugssymptomen
Medikamentöse Therapie
Erst wenn alle alternativen Behandlungen und Psychotherapien probiert wurden und keine Besserung gebracht haben, sollte eine medikamentöse Behandlung mit Antidepressiva in Betracht gezogen werden.
Einer Behandlung mit Antidepressiva sollte, wie bei jeder Behandlung mit Medikamenten eine Nutzen-Risiken-Abwägung voraus gehen. Überwiegt der Nutzen oder die Risiken? Für die SSRI/SNRI-Antidepressiva steht fest, das diese in keinem verantwortbaren Verhältnis stehen, die Risiken übertreffen den Nutzen bei weitem.
Die pharmakologische Wirkung liegt bei ca. 20%, der Rest ist der Placeboeffekt. Dem gegenüber stehen lebensgefährliche Nebenwirkungen wie Akathisie, erhöhtes Suizidrisiko und körperliche Abhängigkeit sowie sexuelle Funktionsstörungen, die häufig auch nach beenden der medikamentösen Therapie bestehen bleiben.
Voraussetzung zur Verordnung von Antidepressiva ist, das bestimmte Indikationen vorliegen müssen.
Zugelassene Anwendungsgebiete (Indikationen) in Deutschland (laut aktuellen Beipackzetteln 2016):
- Depressiven Erkrankungen (Episode einer Major Depression)
- Zwangsstörung
- »Panikstörung« mit oder ohne Agoraphobie
- Soziale Angststörung/Soziale Phobie
- Generalisierte Angststörung
- Posttraumatische Belastungsstörung (PTBS)
- Bulimia nervosa (Essstörung)
Häufig werden Antidepressiva aber auch bei folgenden Beschwerden ohne Indikation verschrieben:
- Menstruationsbeschwerden
- Rückenschmerzen
- Vorzeitiger Samenerguss
- Beschwerden in den Wechseljahren
- Inkontinenz
- Schmerzzuständen
- Alkoholismus
- Innere Unruhe
- Schlafstörungen
Quelle: »Unglück auf Rezept – Die Antidepressiva-Lüge und ihre Folgen« von Peter und Sabine Ansari
Schweregrad der Depression ermitteln
Hier sollte man die Einteilung aus der englischen Behandlungsleitlinie wie folgt übernehmen.
Bei leichten Depressionen
Psychotherapie, hier insbesondere MBCT der Oxford Universität, die bereits sehr erfolgreich zur Rückfallprophylaxe eingesetzt wird und Bewegung.
Bei mittelschweren Depressionen
Wie bei leichten Depressionen, es sei denn der Patient wünscht auch nach verbindlicher Aufklärung eine Behandlung mit Antidepressiva.
Bei schweren Depressionen
Bei schweren Depressionen wirken Antidepressiva signifikant besser als ein Placebo, daher sollte bei schweren Depressionen eine Behandlung mit Antidepressiva erfolgen. Auch hier entscheidet der Patient.
Welche Informationen sollte ein Aufklärungsbogen enthalten?
Hier einige Vorschläge, was meiner Meinung nach in einem verbindlichen Aufklärungsbogen vor Verordnung von Antidepressiva stehen sollte. Über weitere Vorschläge freue ich mich!
Aufklärung über schwerwiegende Nebenwirkungen
Sexuelle Funktionsstörungen, die auch nach Absetzen des Antidepressiva bestehen bleiben können.
Sehr häufige unerwünschte Wirkung unter fast allen Antidepressiva (25-80 %)
- Vermindertes sexuelles Verlangen, Erektionsstörungen, Impotenz, Orgasmusstörungen, Dauererektion
- Bei einigen Patienten bleiben nach dem Absetzen des Antidepressivums die sexuellen Funktionsstörungen bestehen (Link Studie).
- Unregelmäßige Periodenblutung.
Persistierende sexuelle Funktionsstörung nach Absetzen von SSRI/SNR (PSSD): Bei Post-SSRI sexual dysfunction (PSSD) (zu deut. persistierende sexuelle Funktionsstörung nach Absetzen von SSRI/SNRI) handelt es sich um eine behandlungsverursachte Art von sexueller Funktionsstörung. Sie wird durch die Einnahme von Antidepressiva ausgelöst, die zur Gruppe der selektiven Serotonin-Wiederaufnahme-Hemmer oder selektiven Serotonin-Noradrenalin-Wiederaufnahme-Hemmer zählen.
Die Störung kann nach Absetzen des SSRI noch Monate bis Jahre andauern; in manchen Fällen bleibt sie permanent bestehen. Bereits eine Einnahmedauer von nur wenigen Tagen kann zu diesem Syndrom führen.[1][2] Mittlerweile ist das mögliche Bestehenbleiben der SSRI-induzierten sexuellen Dysfunktion nach Behandlungsabbruch in der Fachinformation des SSRI Fluoxetin[3], im DSM-5[4][5] sowie von der Europäischen Arzneimittel-Agentur anerkannt.[6]
Akathisie
Im Beipackzettel von Fluoxetin (SSRI) wird Akathisie so beschrieben:
Akathisie/psychomotorische Unruhe
Die Anwendung von Fluoxetin wurde mit der Entwicklung von Akathisien in Verbindung gebracht, die charakterisiert sind durch eine subjektiv unangenehme und als quälend erlebte Ruhelosigkeit und Notwendigkeit sich zu bewegen, oft zusammen mit einer Unfähigkeit still zu sitzen oder still zu stehen. Dies tritt am ehesten während der ersten Behandlungswochen auf. Für Patienten, bei denen solche Symptome auftreten, kann eine Dosiserhöhung schädlich sein.
Kaum ein Arzt oder Psychiater weiß, dass Akathisie viel mehr sein kann.
Die »Stiftung für medikamenteninduzierte Suizidprävention und Aufklärung« kurz MISSD erklärt Akathisie so:
Bei der Akathisie handelt es sich um eine Störung, die als Nebenwirkung von Medikamenten (einschließlich SSRI und Antipsychotika) ausgelöst wird und bei der eine Person eine so starke innere Unruhe verspürt, dass sie zu Gewalttaten und/oder Selbstmord getrieben wird.
2019 ICD-10-CM Diagnoseschlüssel G25.71
Die Symptome einer Akathisie sind eine Zunahme von:
- Körperlicher/innerer Unruhe
- Angstzuständen/Panikattacken
- Aufregung
- Impulsivität
- Aggressivität
- Schlaflosigkeit
- Reizbarkeit
- Feindseligkeit
Eine Zunahme dieser Symptome kann zu Gewalttätigkeit, Selbstverletzung und Suizid führen.
Quelle: https://www.youtube.com/watch?v=x86aCDtvbT0 von MISSD-Foundation | Sprache: Englisch | Dauer: 1:46 min.
Quelle: https://youtu.be/ER4JGnRssSk?si=oc2VvEDXTnzHuhLt von MISSD-Foundation | Sprache: Englisch | Dauer: 2:16 min.
MISSD gibt auch Hinweise, was medizinische Fachkräfte tun sollten:
- Oft sind die Betroffenen zu sehr in das Geschehen verstrickt, um ihre Symptome zu erkennen. Es ist wichtig, alle Patienten bei der Verschreibung von Medikamenten zu überwachen, insbesondere wenn sie mit der Einnahme beginnen, sie absetzen oder die Dosierung ändern.
- Telefonische Nachbetreuung und Arztbesuche
- Weisen Sie die Betroffenen darauf hin, auf Symptome zu achten.
- Schlagen Sie vor, Angehörige zu informieren, dass das Medikament eingenommen wird.
- Weisen Sie die Betroffenen an, sofort einen Arzt anzurufen oder einen Arzt aufzusuchen, wenn sich die Symptome verstärken.
Quelle:
Suizidalität
2016 wurde eine Studie zum Thema Suizidrisiko bei der Einnahme von Antidepressiva erstellt. Ergebnis: Antidepressiva können das Suizidrisiko nicht nur erhöhen, Antidepressiva können Suizide sogar auslösen. Die Forscher ermittelten ein um 50% höheres Suizidrisiko bei unter 18jähringen durch die Einnahme von Antidepressiva und eine erhöhte Wahrscheinlichkeit für Suizide und aggressives Verhalten bei Erwachsenen.10.1.
Starke Persönlichkeitsveränderung
Antidepressiva können feindselig und aggressiv machen und Gewalttaten auslösen. Bereits 2004 warnte die FDA davor, dass SSRI-Antidepressiva Angst, Erregungszustände, Panikattacken, Schlaflosigkeit, Gereiztheit, Feindseligkeit, Impulsivität, Akathisie (starke Ruhelosigkeit), Hypomanie (abnormale Aufgeregtheit) und Manie (Psychose, charakterisiert durch übersteigerte Gefühle, Größenwahn) verursachen können. So viel dazu, dass Antidepressiva die Persönlichkeit nicht verändern. Ich habe es 3 mal erlebt und ich wurde aggressiv und feindselig und habe meine Freunde verloren, weil ich morbide Gedanken hatte und mich aggressiv verhielt.11
Gewichtszunahme
Gewichtszunahme ist eine der häufigsten Nebenwirkungen von Antidepressiva. Ursache ist häufig ein Serotonin-Defizit-Syndrom, Antidepressiva senken mit Dauer der Einnahme den Serotoninspiegel im Körper zum Teil stark. Serotonin ist ein wichtiger Botenstoff, der u.a. für Appetit und Sättigung zuständig ist. Nimmt man Antidepressiva ein gibt es häufig kein Sättigungsgefühl mehr, man hat richtige Heißhungerattacken vor allem nach Süßem und Kohlehydrate. Außerdem greifen Antidepressiva in den Stoffwechsel ein und können eine Insulinresistenz auslösen. Dazu kommt aufgrund der depressiven Stimmung, zu wenig Bewegung.
Überdosierung von SSRI- und SNRI-Antidepressiva
Die im Beipackzettel von SSRI/SNRI empfohlenen Dosen sind zu hoch, weshalb man davon ausgeht, dass diese Medikamente in der Regel überdosiert verschrieben werden. Höhere Dosen bedeuten längeren Entzug. Man kann sagen, dass je höher die Dosis und je länger die Einnahme, umso schwerer der Entzug. Dies wiederum verlängert und erschwert das spätere Reduzieren und Absetzen enorm, da man nur sehr langsam reduzieren sollte, die empfohlene Vorgehensweise, die sich hier bewährt hat ist 10% der jeweiligen vorherigen Dosis alle 4-8 Wochen.
Wie lange so ein Entzug dann bei 40mg Paroxetin oder mehr als 100mg Venlafaxin dauern kann, kann man sich leicht ausrechnen, wir sprechen dann von Monaten und Jahren, das zeigt die Studie von Dr. Horowitz und Dr. Taylor anhand detaillierter Absetzpläne ausgerichtet an der Rezeptorenbelegung in Verbindung mit der Dosis.
Bitte nur die obere Grafik betrachten: senkrecht die Rezeptorenbelegung in Prozent, waagerecht die Dosis in mg des SSRI-Antidepressivum.
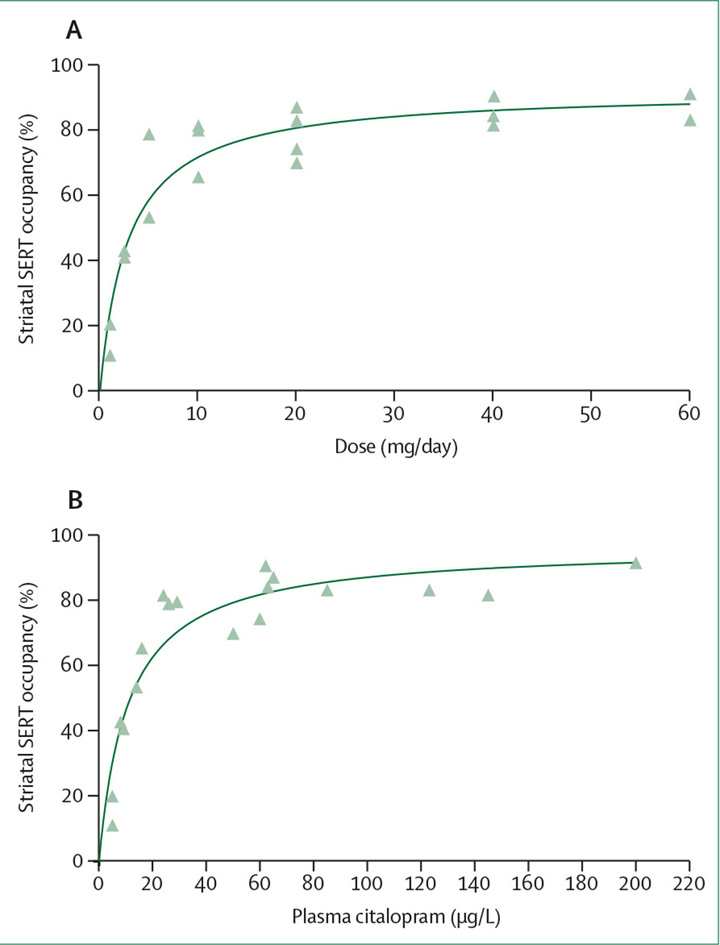
Abbildung 1: Hyperbolisches Verhältnis zwischen SERT und Dosis oder Plasmakonzentration von 1Citalopram.
(A) Verhältnis zwischen der Citalopram-Dosis und der SERT Belegung (%)
(B) Verhältnis zwischen dem Plasmaspiegel von Citalopram und der SERT Belegung (%)
SERT = Serotonin-Transporter. Reproduziert von Meyer und Kollegen,[60] mit Genehmigung des American Journal of Psychiatry
Langzeiteinnahme von Antidepressiva und deren Folgen
Diese Medikamente müssen Sie Ihr ganzes Leben einnehmen, das ist wie bei einem Diabetiker, der muss auch ein lebenlang Insulin spritzen.
Wie oft habe ich diesen Satz gehört oder in Absetzforen gelesen und gedacht, wann endet das? Dem Diabetiker fehlt Insulin, wird einem gesagt, dem Depressiven bestimmte Botenstoffe im Gehirn, wie Serotonin. Diesen Vergleich haben die meisten Patienten, denen Antidepressiva verordnet wurden so oder so ähnlich schon mal vom Arzt oder Psychiater gehört, die keine Ahnung haben, in was für eine folgenschwere Situation sie den Patienten bringen:
Diese Aussage führt den Patienten in die Langzeitanwendung von Antidepressiva, obwohl man diese nicht länger als ein Jahr nehmen sollte, wie es Prof Dr. Bschor empfiehlt. Die Folge einer Langzeiteinnahme ist, das das Antidepressiva über viele Jahre das Gehirn schon stark negativ verändert hat, was das Reduzieren und Absetzen extrem erschwert oder gar nicht mehr möglich macht:
Der Patient ist im Langzeitentzugssyndrom mit multiplen physischen und psychischen Entzugssymptomen. Dafür gibt es eine Liste, die alle bisher bekannten physischen und psychischen Entzugssymptomen auflistet, die DESS-Checkliste.
Ursache: Das Festhalten am wissenschaftlich widerlegten biochemischen Modell, als Ursache für Depressionen der meisten Ärzte/Psychiater und dem Vergleich mit Diabetikern.
Bis heute gibt es keinen Beweis, das Serotonin überhaupt etwas mit Depressionen zu tun hat.
Diabetes ist eine Erkrankung des Körpers, eine Depression ist entweder eine psychische Erkrankung, die von allein wieder weggeht, ein Entzugssymptom von Antidepressiva oder anderen Psychopharmaka oder Nebenwirkung von Psychopharmaka oder anderer Medikamente, auch Antidepressiva.
Tatsächlich führt eine Langzeiteinnahme von Antidepressiva erst zu einem biochemischen Ungleichgewicht . Der Endokrinologe und Orthomolekularmediziner Dr. Alexander Römmler hat das intensiver untersucht. Er sagt:
Ein großer Nachteil »selektiver Wiederaufnahmehemmer« (SSRI) ist die belegte Erkenntnis, dass abgesehen vielleicht vom synaptischen Spalt (Gehirn) im übrigen zentralen wie peripheren Gewebe der Serotoninmangel nicht beseitigt, ja sogar noch verstärkt werden kann. Angesichts der vielen günstigen Serotonineffekte im Organismus ist das ein bedenklicher Aspekt, der auch für viele der damit verbundenen Nebenwirkungen mit verantwortlich zu machen ist.4
Folgeerkrankungen durch Langzeiteinnahme von Antidepressiva
Vor dem Hintergrund, dass die Langzeitverordnungen von Antidepressiva immer weiter ansteigen, untersuchte eine Forschergruppe um Narinder Bansal in ihrer Studie Antidepressant use and risk of adverse outcomes: population-based cohort study (deutsch: Antidepressiva-Einsatz und Risiko unerwünschter Folgen: bevölkerungsbasierte Kohortenstudie auf »BJPsychOpen«, die gesundheitlichen Folgen der in Großbritannien am häufigsten verschriebenen Antidepressiva, wenn diese länger als 5 bzw. 10 Jahre eingenommen wurden.
Die Autoren bewerteten anhand der Krankenakten von 200.000 Teilnehmern im Alter zwischen 40 und 69 Jahren den Zusammenhang zwischen der Anwendung von Antidepressiva und
- Diabetes,
- Bluthochdruck,
- koronaren Herzkrankheiten (KHK) und
- zerebrovaskulären Erkrankungen (CV)
- sowie Tod durch Herz-Kreislauf-Erkrankungen (cardiovascular disease /CVD) und Gesamtsterblichkeit.
Unsere Studie ergab, dass die langfristige Anwendung von Antidepressiva mit einem erhöhten Risiko für KHK, kardiovaskuläre Erkrankungen und Gesamtsterblichkeit verbunden war. Diese Probleme scheinen für andere Antidepressiva als SSRIs (Mirtazapin, Venlafaxin, Duloxetin, Trazodon) problematischer zu sein, da die Verwendung solcher Medikamente mit einem zweifach erhöhten Risiko für CHD, CVD und Gesamtmortalität nach zehn Jahren verbunden ist.
Die Forscher fanden auch Hinweise darauf, dass Antidepressiva, insbesondere SSRIs, mit einem verringerten Risiko für die Entwicklung von Bluthochdruck und Diabetes verbunden waren. Für dieses scheinbar widersprüchliche Ergebnis hatten sie keine Erklärung.
Alle Ergebnisse zeigten sich besonders deutlich nach zehn Jahren Nachbeobachtung.
Die Autoren weisen darauf hin, dass es schwierig sei, die Auswirkungen von Depressionen von den Auswirkungen der Medikamente vollständig zu trennen. Weitere Forschungsarbeiten seien daher erforderlich, um die Mechanismen und Zusammenhänge zu klären.
In der Zwischenzeit ist die Botschaft für Behandelnde, dass die langfristige Verschreibung von Antidepressiva möglicherweise nicht harmlos ist, und es ist besonders wichtig, die kardiovaskuläre Gesundheit von Patienten, die Antidepressiva einnehmen, proaktiver zu überprüfen und Diskussionen über das Absetzen der Behandlung für Langzeitpatienten zu führen, insbesondere für Patienten mit CVD.
Weitere Artikel zur Studie:
Antidepressiva: Gesundheitliche Folgen bei langfristiger Einnahme auf Arznei-News
Langzeitanwendung von Antidepressiva im Zusammenhang mit erhöhter Morbidität und Mortalität von Mad in America
Prof Bschor stellt in seinem Buch fest, das es auch keinen Sinn macht, wenn ein Antidepressivum nicht wirkt, andere Antidepressiva zu probieren, da alle den gleichen Wirkmechanismus haben, wird ein anderes Antidepressivum mit größter Wahrscheinlichkeit auch keine Wirkung haben, evtl. kann eines einer anderen Gruppe wirken, wie die älteren trizyklischen Antidepressiva.
Rechtliches: Patientenverfügung und Vorsorgevollmacht
In der Psychiatrie herrscht auch im Jahr 2023 noch weitestgehende Willkür von Ärzten, Therapeuten und Pflegekräften. Daher ist es wichtig eine spezielle Patientenverfügung für die Psychiatrie zu haben.
Leider gibt es bis heute keine rechtlich bindende Vorlage. Peter LehmannPeter Lehmann vom »Antipsychiatrieverlag« hat mit Kollegen eine Vorlage erstellt, an der man sich orientieren kann. Diese sollte mit einem Arzt des Vertrauens individuell an die eigenen Wünsche und Bedürfnisse angepasst und dann von einem Notar rechtsbindend beurkundet werden. Diese kann hier heruntergeladen werden.
Vorlage und Erklärung PsychPAV
Wir bräuchten eine Beweislastumkehr: Der Patient muss nicht beweisen, dass ein Behandlungsfehler vorliegt sondern der Arzt, die Psychiatrie muss beweisen, das KEIN Behandlungsfehler vorliegt. Nun passt das leider nicht in das Wirtschaftssystem, in dem wir leben und das uns krank macht, weil es das genaue Gegenteil der Natur des Menschen ist, die mitfühlend und kooperativ ist, während das System Konkurrenz, Egoismus und im schlimmsten Fall Narzissmus fördert.
Ich denke es wäre wichtig, das ein Aufklärungsbogen auch bestimmte ethische Richtlinien enthält sowie einen zweiten Aufklärungsbogen, wie man Antidepressiva richtig reduziert.
Aufklärung über das richtige reduzieren und absetzen von Antidepressiva
Für das richtige reduzieren und absetzen von Antidepressiva braucht es einen eigenen verbindlichen Aufklärungsbogen. Dieser sollte noch vor Beendigung der medikamentösen Therapie genutzt werden, um auch hier verbindlich über das richtige Reduzieren und Absetzen von Antidepressiva aufzuklären, mit Bestätigung durch Unterschrift des Arztes/Psychiaters, das er darüber aufgeklärt hat sowie Unterschrift des Patienten, das er aufgeklärt wurde. Dieser Aufklärungsbogen sollte folgendes enthalten:
- Für eine Wiedereindosierung gibt es ein Fenster von 3 – 4 Wochen OHNE das es zu paradoxen Effekten kommt, wie bestehende Entzugssymptome verstärken sich, die neuen Entzugssymptome nach Reduzierung bleiben zum Teil bestehen.
- Aufklärung über das richtige reduzieren und absetzen mit dem hyperbolischen Absetzschemata und dessen konkreten Absetzplänen für jedes SSRI und für andere Antidepressiva mit der 10-Prozentmethode.
UPDATE: - Die verschiedenen Absetzmethoden passend zum Antidepressivum, wie Wasserlösemethode, Wiegemethode, Tapering Strips usw.
- Der Arzt/Psychiater sollte die Problematik der Differenzialdiagnose kennen, sprich erkennen, falls beim Reduzieren des Antidepressivum physische bzw. psychische Symptome auftreten, ob dies Entzugssymptome sind oder Symptome der Rückkehr der Erkrankung, wie meist diagnostiziert, aufgrund fehlenden Wissens.
Dafür gibt es zwei einfache Methoden:
- 1. Das Medikament wird wieder auf die vorherige Dosis hochdosiert und wenn die Symptome nach 2 bis 3 Tagen verschwinden, dann sind es Entzugssymptome, je nach Schwere kann der Absetzplan abgeändert werden, z.B. die Dosis, um die reduziert wird verringern bzw. die Abstände zwischen den Reduzierungsschritten zu erweitern. In der Regel sollten im oberen Dosisbereich keine gravierenden Entzugssymptome auftreten.
- 2. Es tauchen Symptome auf, die keine typischen Symptome einer Depression sind, wie Empfindungs- und Sinnesstörungen, z.B. Kribbeln in Armen und Beinen, starke Muskelanspannung in Armen oder Beinen bzw. des gesamten Körpers, Muskelzuckungen, gastrointestinale Symptome wie Durchfall, Übelkeit oder Blähungen. Starke Reizüberflutung bestimmter Sinne, z.B. Tinnitus, Derealisation, Gänsehautgefühl. Dann handelt es sich ebenfalls um Entzugssymptome.
Juristische Schritte
Finzen bezeichnet die Verweigerung der Unterstützung beim selbstbestimmten Absetzen als »Kunstfehler« (Finzen et al. 2015). Allerdings gibt es keinerlei berufs-, zivil- oder strafrechtliche Konsequenzen für einen Arzt, der seine Hilfe verweigert. Zu bestimmten Leistungen können Ärztinnen und Ärzte nicht gezwungen werden, und bestraſt werden können sie nur, wenn die Kausalität ihres Handelns für einen Schaden nachweisbar ist. Ein sogenannter Kunstfehler allein reicht aber erfahrungsgemäß nicht. In der Praxis lässt sich nur extrem schwer nachweisen, dass ein Schaden monokausal auf eine spezielle Behandlung zurückzuführen ist. Nötig sind deshalb auch Nachweise, dass ein Behandler gegen die »Regeln der ärztlichen Kunst« (Leitlinien und Behandlungsstandards) verstoßen hat, wobei die besondere Problematik darin besteht, dass die bestehenden Leitlinien völlig ungenügend, Behandlungsstandards nicht existent und neutrale Gutachter und Gutachterinnen extrem schwer zu finden sind. Wie bringt man eine Behörde dazu, von Amts wegen ihrer Verantwortung gegenüber den systematisch dem Risiko der Medikamentenabhängigkeit ausgesetzten Betroffenen gerecht und proaktiv tätig zu werden, anstatt die Initiative zu rechtlichen Schritten bei vereinzelten Betroffenen in ihrer miserablen Ausgangssituation zu belassen? Wie wird aus der – höchstrichterlich bestätigten »Freiheit zur Krankheit« (BVerfG 2015, Rn 30) (infolge des selbst gewählten Verzichts auf vorgeblich gesund machende Psychopharmaka) eine Freiheit zur Gesundheit, d. h. auf das Recht auf Freiheit von potenziell schädlichen und körperlich abhängig machenden Psychopharmaka? Und wo findet sich ein rechtsschutzversicherter Geschädigter, der einen Pharmakonzern wegen eines Schadens verklagt, der auf Herstellerinformationen zurückzuführen ist, die nicht dem Stand der wissenschaſtlichen Erkenntnisse entsprechen und so entsprechend § 84 AMG (Gefährdungshaſtung) Regressansprüche begründen könnten? Könnte nicht ein solches Grundsatzurteil Anreize für korrekte Angaben zu Abhängigkeitsrisiken und Absetzmöglichkeiten setzen? Denkbar ist auch eine Schadensersatzklage wegen der Verursachung einer Medikamentenabhängigkeit. In seinem Urteil C-621/15 vom 21. Juni 2017 legte der Europäische Gerichtshof die 1985 beschlossene Richtlinie 87/374/EWG der Europäischen Wirtschaſtsgemeinschaſt in einer betroffenenfreundlichen Weise aus. Mit diesem Urteil, das einen Impfschaden betraf, könnte nun – zumindest theoretisch – im Falle einer Medikamentenabhängigkeit ein Schadensersatzanspruch durchgesetzt werden, wenn ein Gericht » … in Ausübung seiner Befugnis zur Beweiswürdigung annehmen kann, dass trotz der Feststellung, dass ein Zusammenhang zwischen der Verabreichung des betreffenden Impfstoffs (oder evtl. des betreffenden Psychopharmakons? – d. A.) und dem Auſtreten der Krankheit, an der der Geschädigte leidet, in der medizinischen Forschung weder nachgewiesen noch widerlegt ist, bestimmte vom Kläger geltend gemachte Tatsachen ernsthaſte, klare und übereinstimmende Indizien darstellen, die den Schluss auf das Vorliegen eines Fehlers des Impfstoffs (oder evtl. einer nicht dem Stand dem Wissenschaſt entsprechenden Information über ein Psychopharmakon? – d. A.) sowie auf einen ursächlichen Zusammenhang zwischen diesem Fehler und der Krankheit zulassen.« (EuGH 2017, S. 6) Um es in einfacheren Worten zu sagen: Die Chancen auf Schadensersatz steigen, wenn der Schaden »mit einem hohen Grad der Wahrscheinlichkeit« (Redaktion beck-aktuell 2017) auf einen Fehler des betreffenden Produkts, d. h. auf fehlende Informationen zu Abhängigkeitsrisiken in der Herstellerinformation zurückgeführt werden kann. Und schließlich: Wo findet sich ein Gericht, das – wie in den 1980ern bei dem Nachweis der Benzodiazepinabhängigkeit (siehe den Beitrag von Peter Lehmann in diesem Band) – vielleicht ja doch einmal einen Arzt wegen bedingt vorsätzlicher Körperverletzung verurteilt, wenn er ohne informierte Zustimmung, d. h. auch ohne Information über Abhängigkeitsrisiken, mit seinen verordneten Psychopharmaka einen Schaden mit Krankheitswert verursacht hat? Kenner des Justizapparats können gegen diese Überlegungen einwenden, es handele sich um unrealistisches Wunschdenken. Und vielleicht haben sie auch recht und Ärztinnen und Ärzte sind erst dann bereit, Menschen beim Absetzen und Reduzieren von Psychopharmaka zu unterstützen, wenn diese zeitaufwendige Arbeit in besonderer Weise honoriert wird. Auf lange Sicht würden sich solche sozialpolitisch begründeten Mehraufwendungen für die Gesellschaſt und die Träger der Krankenversicherungen sicher finanziell auszahlen. Doch wer engagiert sich in diese Richtung?
Fazit:
- Die Probleme beim Reduzieren und Absetzen von Antidepressiva erhöhen sich mit Dauer der Einnahme, daher wird von einer Langzeiteinnahme abgeraten. Garantien, das es nach einem Jahr der Einnahme geht, gibt es nicht. Ein Psychopharmakaentzug ist unberechenbar, daher an die Absetzpläne halten und nicht schneller reduzieren oder in größeren Dosen, weil es gerade so gut läuft. Entzugssymptome können auch verzögert nach Wochen noch auftreten. Für die SSRI gilt: Unter 20 mg kann es noch mal richtig schwer werden, da hier die meisten Rezeptoren frei werden. Wenn Du das Antidepressiva schon mehrere Jahre einnimmst, sollte sorgfältig abgewogen werden. Wenn Du kaum Beschwerden hast, nimm sie weiter, wenn es gute Gründe gibt, probiere zu reduzieren.
Wichtig: Es gibt keine Garantie, aber man erhöht die Wahrscheinlichkeit erfolgreich zu sein um ein Vielfaches!