Zuletzt aktualisiert am 19.02.2025
BITTE LESEN:
Bitte beachte die Hinweise über Psychopharmaka allgemein und den medizinischen Haftungsausschluss, ich bin weder Arzt noch Psychotherapeut. Ergänzend zu dieser Abhandlung lies Dir bitte auch die Hinweise bzgl. Was bei einem Psychopharmaka-Entzug im Gehirn geschieht und Empfohlene Untersuchungen und Behandlungen sowie So planst Du den Entzug durch.
NEU: Im Juni 2019 hat die DGSP (Deutsche Gesellschaft für soziale Psychiatrie) das wichtige Positionspapier Annahme und Fakten: Antidepressiva veröffentlicht. Das Papier bestätigt die in dieser Abhandlung dargelegten Fakten über Antidepressiva. Ich würde mich freuen, wenn dieses Papier daher möglichst weit verbreitet wird, da die Selbsthilfeorganisationen für Menschen mit Depressionen dieses wichtige Papier ignorieren und leugnen, warum das so ist, erfährst Du in dieser Abhandlung unter dem Abschnitt Die unheilvolle Allianz von Psychiatrie und Pharmaindustrie.
Hinweis: Bitte setze auf keinen Fall Deine Psychopharmaka plötzlich ab, dies kann zu schwerwiegenden Entzugssymptomen führen. Informiere Dich vorab gründlich, bespreche den Entzug mit einem kompetenten Arzt, dem Du vertraust, der sich nach Deinen Wünschen und Bedürfnissen richtet.
Diese Website habe ich allein erstellt. Inhalte, Beiträge, Recherche, Texte, Design, Konzept und Bilder (inklusive Bildbearbeitung), habe ich alles alleine während mehrerer Entzugsversuche erstellt. Als Plattform nutze ich WordPress und das Weta-Theme von Elmastudio. Als ehemaliger Webdesigner ist es mein Anspruch möglichst standardkonforme, benutzerfreundliche und barrierearme Websites zu erstellen, daher nutze ich zur Erstellung der Inhalte und des Designs einen einfachen Texteditor (ich schreibe den Großteil des HTML und CSS-Codes per Hand und nutze keinen Website-Editor. Das hat viel Kraft, Zeit und Energie gekostet. Pflege und Wartung, Suchmaschinenoptinmierung wird ebenfalls von mir durchgeführt. Das hosten und betreiben der Website ist mit laufenden Kosten verbunden. Da ich durch die Abhängigkeit erwerbsunfähig bin, lebe ich von Sozialhilfe.
Wenn Du die Website als wertvollen Beitrag zur Problematik der Antidepressiva betrachtest, würde ich mich daher über eine Spende freuen, auch um die Website weiter betreiben zu können.
Trage mit einer Spende zur Aufklärung bei:
Hier kannst Du finanziell dazu beitragen, damit das Leid von Betroffenen, die schlimme Erfahrungen mit der Einnahme oder dem Absetzen von Psychopharmaka gemacht haben, in der Öffentlichkeit bekannter wird. Bitte keine Spenden unter 1 €, da die Gebühren von Paypal sonst die Spende übersteigen.
Inhaltsübersicht:
Dies sind die neuesten Fakten aus aktuellen Forschungen und Studien über moderne Antidepressiva der Gruppe der »Selektiven-Serotonin-Wiederaufnahmehemmer (SSRI)« und der »Serotonin-Noradrenalin-Wiederaufnahmehemmer (SNRI)«. Da SSRI- und SNRI-Antidepressiva einen Marktanteil von fast 70 % haben, wie die folgende Grafik zeigt, beschränke ich mich auf diese Klasse der Antidepressiva:

Erstellt mit ChatGPT
Die Marktanteile der verschiedenen Klassen von Antidepressiva in Deutschland sind wie folgt verteilt:
- SSRIs (Selektive Serotonin-Wiederaufnahmehemmer): Sie sind die am häufigsten verschriebene Klasse von Antidepressiva. Ihr Marktanteil liegt in Deutschland bei etwa 50 %. Hierzu zählen die Wirkstoffe: Paroxetin, Fluoxetin, Citalopram, Escitalopram, Sertralin und Fluvoxamin.
- SNRIs (Serotonin-Noradrenalin-Wiederaufnahmehemmer): Diese Klasse hat einen Marktanteil von etwa 20 %. Hierzu zählen die Wirkstoffe Venlafaxin und Duloxetin.
- TCAs (Trizyklische Antidepressiva): Ihr Anteil am Markt beträgt rund 10%. Hierzu zählen die Wirkstoffe Amitriptylin, Clomipramin, Desipramin, Doxepin, Imipramin, Nortriptylin, Opipramol und Trimipramin.
- MAOIs (Monoaminoxidase-Hemmer): Diese sind weniger verbreitet und haben einen Marktanteil von etwa 5 %.
- Tetrazyklische Antidepressiva: Ebenfalls mit einem Marktanteil von etwa 5%. Hierzu zählen die Wirkstoffe Mirtazapin.
- Lithium: Wird hauptsächlich zur Behandlung bipolarer Störungen eingesetzt und hat einen Marktanteil von etwa 10 %.
Eine Liste aller SSRI- und SNRI-Markennamen für Deutschland, Östereich und die Schweiz findest Du hier:
Markennamen aller SSRI- und SNRI-Wirkstoffe
Diese Verteilung zeigt, dass SSRIs und SNRIs mit fast 70 % die bevorzugten Behandlungsoptionen bei Depressionen sind, während TCAs, MAOIs und tetrazyklische Antidepressiva weniger häufig verschrieben werden. Lithium wird eher bei bipolaren Störungen verwendet und hat daher einen speziellen Marktanteil. Diese Angaben basieren auf verschiedenen Quellen, die den Markt für Antidepressiva analysieren und die Prävalenz und Verschreibungsmuster in Deutschland untersuchen. Sie stellen keine exakte Verteilung der Marktanteile der verschiedenen Klassen von Antidepressiva da. Die Auswertung erfolgte durch eine Analyse mit ChatGPT auf Basis der folgenden Marktforschungsunternehmen:
Die Pharmahersteller und die Psychiatrie behaupten, das die modernen SSRI- und SNRI-Antidepressiva weniger Nebenwirkungen haben, als die älteren trizyklischen Antidepressiva. Das ist richtig, diese sind aber weniger gefährlich, als die der SSRI und SNRI.
Die Fakten in dieser Publikation wurden sorgfältig recherchiert und aus unterschiedlichen Publikationen zusammengetragen und mit Quellen versehen. Am Ende der Seite findest Du eine Liste von wirksamen Alternativen zur Behandlung von Depressionen, die ständig aktualisiert wird.
Was sind moderne Antidepressiva und wofür werden sie eingesetzt?
Vier Millionen Menschen in Deutschland werden mit Antidepressiva behandelt, in den USA sind es mehr als 10% der Bevölkerung. Die meisten davon nehmen sogenannte moderne Antidepressiva. Dazu gehören die »Selektiven-Serotonin-Wiederaufnahmehemmer« (kurz SSRI) bzw. »Serotonin-Noradrenalin-Wiederaufnahmehemmer« (kurz SNRI).
Diese Medikamente sollen einen Mangel der Botenstoffe Serotonin bzw. Noradrenalin im Gehirn ausgleichen, der als die Hauptursache für Depressionen angesehen wird. Sie sollen weniger Nebenwirkungen, wie alte Antidepressiva haben, nicht abhängig machen und die Persönlichkeit nicht verändern.
Dazu zählen folgende Wirkstoffe:
| Wirkstoff | Markenname |
|---|---|
| Citalopram (33h) | »Cipramil« (Deutschland),»Seropram« (Österreich, Schweiz) |
| Sertralin (20h) | »Zoloft« (Deutschland, Schweiz), »Adjuvin«, »Gladem«, »Tresleen« (Österreich) |
| Fluoxetin (Prozac) (168h) | »Fluxet«, »Fluctin« (Deutschland, nicht mehr im Handel), »Fluctine« (Österreich, Schweiz), »Felicium«, »Floccin«, »Mutan«, »NuFluo« (Österreich), »Fluocim«, »Fluoxifar« (Schweiz) |
| Fluvoxamin (15h) | Fevarin (Deutschland), Floxyfral (Österreich, Schweiz) |
| Paroxetin (24h) | »Paroxat«, »Seroxat« (Deutschland, Österreich), »ParoLich«, »Paroxalon«, »Tagonis« (Deutschland), »Allenopar«, »Dropax«, »Parocetan«, »Stiliden« (Österreich), »Deroxat«, »Parexat«, »Paronex«, »Paroxetop« (Schweiz) |
| Escitalopram (30h) | »Cipralex«, »Seroplex« |
| Vortioxetin | »Brintellix« |
| Venlafaxin (8h) (kombiniertes SSRI mit SNRI (Noradrenalin) |
»Trevilor« (Deutschland), »Efectin« (Österreich), »Efexor« (Schweiz) |
| Duloxetin (12h) (kombiniertes SSRI mit SNRI (Noradrenalin) |
»Cymbalta«, »Ariclaim«, »Yentreve«, »Xeristar«, »Duloxalta« |
In Klammern jeweils die Angabe der Halbwertszeiten in Stunden im Durchschnitt. Eine Liste mit allen gängigen Antidepressiva inklusive Wirkspektrum und Halbwertszeiten findest Du hier:
Liste aller gängigen Antidepressiva
Zugelassene Anwendungsgebiete (Indikationen) in Deutschland (laut aktuellen Beipackzetteln 2016):
- Depressiven Erkrankungen (Episode einer Major Depression)
- Zwangsstörung
- »Panikstörung« mit oder ohne Agoraphobie
- Soziale Angststörung/Soziale Phobie
- Generalisierte Angststörung
- Posttraumatische Belastungsstörung (PTBS)
- Bulimia nervosa (Essstörung)
Häufig werden diese Antidepressiva aber auch bei folgenden Beschwerden ohne Indikation verschrieben:
- Menstruationsbeschwerden
- Rückenschmerzen
- Vorzeitiger Samenerguss
- Beschwerden in den Wechseljahren
- Inkontinenz
- Schmerzzuständen
- Alkoholismus
- Innere Unruhe
- Schlafstörungen
Quelle: »Unglück auf Rezept – Die Antidepressiva-Lüge und ihre Folgen« von Peter und Sabine Ansari
Wirkungsweise: Die Serotonin-These der Pharmaindustrie
Serotonin-Mangel im Gehirn ist die Hauptursache für Depressionen
. Diese These hat die Pharmaindustrie jahrzehntelang propagiert und durch den Verkauf von »SSRI-Antidepressiva« Milliarden verdient.
Diese These besagt, dass die Gabe von »SSRI-Antidepressiva«, das Gehirn an der Wiederaufnahme von Serotonin, das im synaptischen Spalt gebildet wird, hindert. Daher der Name »Selektive-Serotonin-Wiederaufnahme-Hemmer (SSRI)«.
Diese These steht in jedem Lehrbuch und in jedem Fachbuch über Depressionen. Die These wird an Universitäten weltweit gelehrt und dient Ärzten und Kliniken als Standard-Erklärungsmodell für Patienten.
Auszug aus einem Standardwerk, das mir in jeder Depressionsgruppe ausgehändigt wurde (zuletzt 2013):
Die Wirkungsweise der Antidepressiva
»Vereinfacht dargestellt kommt es bei der Depression im Gehirn zu einem Mangel an den Botenstoffen (»Neurotransmitter«) Noradrenalin und Serotonin. Diese Botenstoffe spielen eine wichtige Rolle in der Weiterleitung der elektrischen Signale von einer Nervenzelle zur anderen. Die Übertragung von Informationen von einer Nervenzelle zur anderen ist bei depressiven Erkrankungen gehemmt. Für die Übertragung von Informationen sind Botenstoffe (Neurotransmitter) wie Noradrenalin und Serotonin nötig. Diese Stoffe leiten die Information von den Nervenzellenenden zum Anfang der folgenden Zelle. Anschließend kehren sie in die Nervenzellenenden zurück und werden dort wieder abgebaut. Wenn sie einmal abgebaut sind, können sie keine Informationen mehr weiterleiten. Als weitgehend gesichert gilt, dass Antidepressiva verhindern helfen, dass die Botenstoffe in die Nervenzellenenden zurückkehren. Das hat zur Folge, dass mehr von diesen Stoffen zur Verfügung stehen, um die Informationen von Nervenzelle zu Nervenzelle weiterzuleiten.
Antidepressiva fördern damit den Informationsfluss und heben ihn bei depressiv Erkrankten wieder auf ein günstigeres Niveau an.«
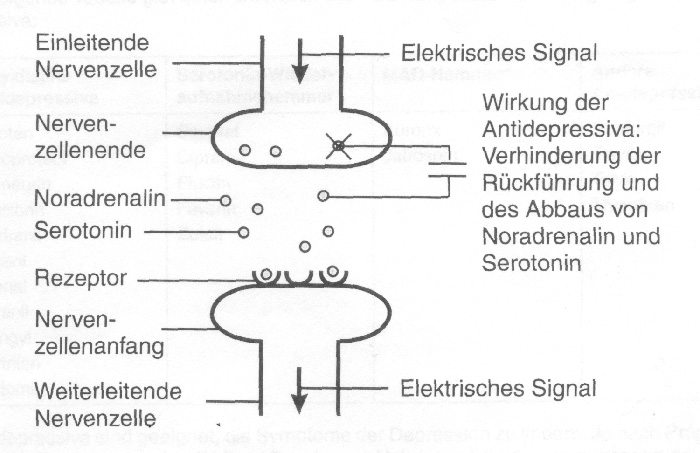
Quelle: Schaub et al.: Kongnitiv-psychoedukative Therapie zur Bewältigung von Depressionen, 2006 Hogrefe Verlag, Göttingen
Jetzt steht fest: Die These ist falsch, sie beruht auf einer gigantische Lüge der Pharmaindustrie.
SSRI-Antidepressiva wirken nicht besser als ein Placebo (Scheinmedikament)
Die These der Pharmaindustrie ist also falsch und nicht nur dass:
Es gibt keinen wissenschaftlichen Beweis, dass SSRI-Antidepressiva überhaupt eine Wirkung bei Depressionen haben.
Im Gegenteil: 2009 veröffentlichte der Harvard-Professor Irving Kirsch seine Studien zum »Placeboeffekt« von modernen Antidepressiva.
Sein Ergebnis: Vielen Patienten ging es nach der Behandlung zwar besser, allerdings war es in den meisten Fällen egal, ob sie ein echtes Mittel oder eine Zuckertablette geschluckt hatten.1
Sein Buch mit dem Titel »The Emperor’s new drugs – exploding the antidepressant myth« wurde weltweit verkauft und in mehrere Sprachen übersetzt. In deutscher Sprache ist dieses Buch bisher nicht erschienen. Der Arzt Peter Ansari und seine Frau Sabine Ansari haben die Ergebnisse der Kirsch-Studie in ihrem wichtigen Buch »Unglück auf Rezept – Die Antidepressiva-Lüge und ihre Folgen« ausführlich und verständlich zusammengefasst:
Die Kirsch-Studie
2002 veröffentlichte der amerikanische Psychologie-Professor Irving Kirsch die Ergebnisse seiner jahrzehntelangen Forschung.1 […]
Als er 1995 seine erste Untersuchung über den Placebo-Effekt bei Depressionen begann, ging er davon aus, Antidepressiva seien eine etablierte Medikamentenklasse, die Placebos überlegen sind. […]
Für seine Berechnungen untersuchte er die Wirksamkeit von vier Therapiezweigen: Medikamente, Psychotherapie, Placebo und keine Behandlung. Er fand 38 Studien mit mehr als 3000 schwer depressiven Patienten, die für die Erstellung einer Meta-Studie geeignet waren.2
Die erste Überraschung seiner Analyse war der deutliche Unterschied in der Wirkung von Placebo-Behandlung und keiner Behandlung. In beiden Gruppen hatten die Patienten keinen Wirkstoff erhalten. Dennoch zeigte sich unter Placebo eine dreimal so hohe Besserungsrate wie bei Patienten ohne Behandlung. Es ist also keine gute Idee, schwer depressive Patienten nicht zu behandeln. Als Zweites überraschte den Forscher das Ausmaß des Placeboeffekts. Normalerweise gilt ein Effekt über 0,8 als stark. Der Effekt des Placebos lag mit fast 1,2 deutlich darüber.
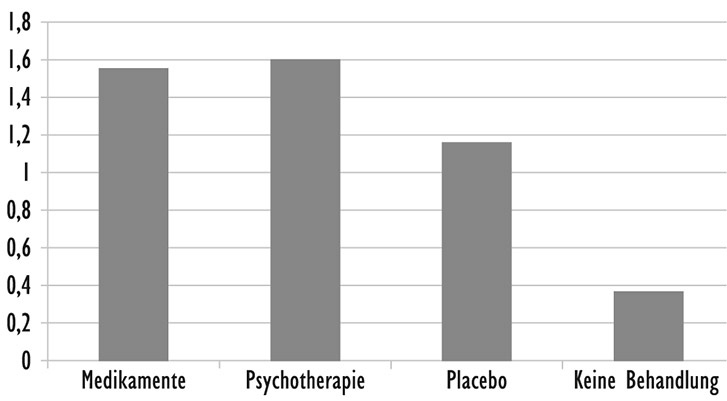
Abbildung 1: Durchschnittliche Besserungen von depressiven Patienten nach Behandlung mit Medikamenten, Psychotherapie, Placebo und ohne Behandlung (nach Kirsch 2009, S. 10).
Die Pharmahersteller reagierten empört auf Kirschs Analyse. Die Unterschiedlichkeit der Medikamente sei nicht berücksichtigt worden, jedes antidepressive Medikament wirke anders, und man könne auch in der Dosierung variieren. Ein Kollege, Thomas J. Moore, riet Kirsch daraufhin, seine Untersuchungen auf die Zulassungsdaten der Pharmakonzerne auszuweiten. Er solle sich dafür auf den »Freedom of Information«-Akt berufen und Einsichtnahme bei der FDA fordern.
Die FDA ist die staatliche Arzneimittelbehörde in den USA. Hier reichen Pharmakonzerne ihre eigenen Studien ein, um eine Zulassung für neue Medikamente zu beantragen. Kirsch erhielt die Erlaubnis, Einsicht in diese Daten zu nehmen. Er konnte seine Berechnungen nun anhand der Daten der Pharmakonzerne durchführen. Das brachte viele Vorteile. Die FDA hatte die Studien bereits vorsortiert und bewertet. Inadäquate und schlecht kontrollierte Studien fielen bereits im Vorfeld heraus. Übrig blieben nur große, aussagekräftige Studien, die einen einheitlichen Bewertungsmaßstab verwendeten.
Die Pharmakonzerne mussten die klinischen Besserungen in einem normierten Maß darstellen: der »Hamilton-Skala«. Mit der »Hamilton-Skala« können Psychiater die Schwere einer Depression mit einem Zahlenwert zwischen 0 und 51 bewerten.
Die »Hamilton-Bewertungs-Skala« der Depression:
| 0–7 Punkte: | Keine Depression |
| 8–13 Punkte: | Leichte Depression |
| 14–18 Punkte: | Mittelschwere Depression |
| 19–22 Punkte: | Schwere Depression |
| 23 Punkte und darüber: | Sehr schwere Depression |
Mit diesem Bewertungsmaßstab soll der Verlauf einer Therapie in Zahlen festgehalten werden. Die einheitliche Beurteilung erleichterte Kirsch die Arbeit ungeheuer. Er sah darin die Chance, eine Verbindung zwischen Statistik und therapeutischem Nutzen zu schaffen. Seine Euphorie wurde schnell gebremst. Erstaunt stellt er fest, nur die positiven Studien waren in wissenschaftlichen Journalen publiziert. Die Pharmakonzerne hatten fast die Hälfte ihrer Studien der Öffentlichkeit vorenthalten.
Dadurch hatten die Psychiater ein verzerrtes Bild von der Wirksamkeit der Medikamente bekommen. […]
Kirschs Analyse war revolutionär, da sie sowohl die veröffentlichten als auch die unveröffentlichten Studien der Pharmaindustrie einbezog. 2002 stellte er die Ergebnisse vor. Ihm war aufgefallen, dass die Wirkung der Antidepressiva an das Auftreten von Nebenwirkungen gekoppelt war. Alle Patienten, bei denen die depressiven Symptome nach der Gabe eines Medikaments zurückgegangen waren, hatten über Nebenwirkungen geklagt. Diese Patienten errieten demnach, dass sie ein aktives Medikament erhalten hatten. Eine Doppelverblindung, bei der sowohl Arzt als auch Patient nicht wissen, ob ein Medikament oder ein Placebo gegeben wird, ist deshalb in diesem Bereich schwierig.
Als Kirsch diese Gedanken öffentlich vorstellte, luden ihn italienische Antidepressiva-Forscher an die Universität von Verona ein. Ihr Institut verfügt über umfangreiche Studien mit dem Medikament Paroxetin. Falls Kirsch Recht habe, sagten sie, müsste sich der Eigeneffekt der Medikamente auf null bewegen, wenn man die Patienten ausschließt, bei denen Nebenwirkungen aufgetreten waren. Genau das traf ein. Es war der Moment, in dem Kirsch seine Ansicht über die chemische Wirkung der Antidepressiva revidierte. Fortan glaubte er nicht mehr, Antidepressiva könnten eine Depression chemisch heilen.
Obwohl Patienten anhand der Nebenwirkungen erkennen können, ob sie ein Medikament oder ein Placebo erhalten, wirkten die Placebos in vielen FDA-Studien genauso gut wie Antidepressiva. Kirsch musste den Anteil der Medikamente an den Besserungen nach unten korrigieren.
Bei der neuen Untersuchung lag der Anteil des Placeboeffekts an der Wirkung bei 82 Prozent. Nur 18 Prozent entfiel auf das Medikament. Auch wenn 18 Prozent zunächst wie eine annehmbare Quote klingt, haben sie keinen therapeutischen Nutzen für den Patienten. Kirsch veranschaulicht dies mit einem Vergleich. Er beschreibt eine imaginäre Studie, die herausgefunden hat, dass ein Lächeln die Lebenserwartung verlängert. Der lebensverlängernde Effekt soll bei 500 000 Menschen aufgetreten sein. Da die verlängerte Lebenserwartung aber nur zehn Sekunden beträgt, ist das Ergebnis zwar statistisch signifikant, aber für den einzelnen Menschen bedeutungslos. Es ist in klinischer Hinsicht nicht relevant.
Irving Kirsch berechnete, dass der Unterschied zwischen Placebo-behandelten und mit Antidepressiva-behandelten Patienten im Durchschnitt nur 1,8 Punkte auf der »Hamilton-Skala« beträgt. Ein therapeutisch relevanter Effekt ist jedoch erst bei einer Besserung um mindestens drei bis vier Punkte erreicht. Unterhalb dieser Schwelle kann ein Arzt keinen Unterschied wahrnehmen.
Demnach wirken Antidepressiva zwar statistisch gesehen signifikant besser als Placebos. Dieser Unterschied ist jedoch zu gering, um therapeutisch von Bedeutung zu sein.
Auch im zeitlichen Verlauf ergibt sich kein Vorteil. Diese Erkenntnis findet sich in der aktuellen Leitlinie Unipolare Depression von 2015:
»Detaillierte Untersuchungen haben gezeigt, dass die Unterschiede zwischen den verschiedenen Substanzklassen sowie zwischen den verschiedenen Substanzen und Placebo bezüglich des zeitlichen Verlaufs der Besserung marginal sind, also Antidepressiva nicht zu einer schnelleren Besserung als Placebo führen.«3
Eine weitere Überraschung in Kirschs Auswertung betraf die Dosis-Wirkungs-Beziehung der Medikamente. Kirsch wies nach, dass es keinen Unterschied macht, ob ein Patient sein Medikament niedrig oder hoch dosiert erhält. Aus den Unterlagen der FDA ging hervor, dass ein Antidepressivum in der niedrigsten Dosis eine Besserung um 9,57 Punkte auf der »Hamilton-Skala« erreicht. Gab man das Medikament in Höchstdosis, wurden 9,97 Punkte erreicht. Das galt für sämtliche untersuchten Antidepressiva. Die Placebos kamen auf acht Punkte.
Die Besserung verstärkt sich also nicht, wenn das Medikament in einer höheren Dosis gegeben wird.
Im Jahr 2008 untersuchte Kirsch die FDA-Daten erneut.4 Ihn beschäftigte die Frage, ob Antidepressiva bei unterschiedlich schwer eingestuften depressiven Patienten unterschiedlich wirken. Er stellte fest, Patienten mit leichten, mittelschweren und schweren Depressionen profitieren nicht von der Behandlung mit Antidepressiva. Ein Unterschied machte sich nur bei den zehn Prozent sehr schwer depressiven Patienten bemerkbar. Diese Schwersterkrankten erreichen einen »Hamilton-Wert« von 28 Punkten und darüber. Bei ihnen nahm der Placeboeffekt ab, ohne dass die Effektstärke des Antidepressivums zunahm. Der Placeboeffekt sinkt demnach mit der Schwere der Depression.
Kirsch erklärt dies mit der Medikamentenerfahrung der Patienten und den hohen Dosierungen. Je höher die Dosis, desto mehr Nebenwirkungen werden erwartet. Jeder schwer depressive Patient verfügt bereits über einschlägige Erfahrungen mit Antidepressiva. Wenn die typischen Nebenwirkungen wie Mundtrockenheit, Schwindelgefühl und Übelkeit ausbleiben, erkennt er, dass er sich in einer Placebo-Gruppe befindet. Seine Erwartungshaltung auf eine Gesundung und damit die Erfolgsquote unter Placebo sinken.
Zusammenfassend kommt Kirsch zu dem Schluss, moderne Antidepressiva seien nichts anderes als »Extra-Starke-Placebos«.
Fußnoten
1. Kirsch, Irving; Moore, Thomas J; Scoboria, Alan und Nicholls, Sarah S (2002): The emperor’s new drugs: an analysis of antidepressant medication data submitted to the US Food and Drug Administration, Prevention & Treatment (Band 5), Nr. 1, Seite 23a. Abgerufen am 11. 05. 2016 unter https://psycnet.apa.org/journals/pre/5/1/23a/
2. Kirsch, I. und Sapirstein, G. (1998): Listening to Prozac but hearing placebo: A meta-analysis of antidepressant medication. Prevention & Treatment (Band 1), Nr. 2, Seite Specified Article 2a.
3. Nationale VersorgungsLeitlinie Unipolare Depression-Langfassung, Version 3.0 Abgerufen am 11. 05. 2016 unter https://www.leitlinien.de/nvl/depression.de/nvl/depression. Seite 66.
4. Kirsch, I.; Deacon, B. J.; Huedo-Medina, T. B.; Scoboria, A.; Moore, T. J. und Johnson, B. T. (2008): Initial severity and antidepressant benefits: a meta-analysis of data submitted to the Food and Drug Administration, PLoS Med (Band 5), Nr. 2, Seite e45.
Quelle: »Unglück auf Rezept – Die Antidepressiva-Lüge und ihre Folgen« Seite 83-89 von Peter und Sabine Ansari
Mehrere Studien bestätigen dies inzwischen. Auch Tom Bschor, Chefarzt der Psychiatrie der Schlosspark-Klinik in Berlin-Charlottenburg und Mitglied der Arzneimittelkommission, Mitautor der deutschen Behandlungsleitlinien sagt in einem Interview mit dem Magazin ZEIT ONLINE:
Obwohl Einzelstudien immer wieder scheinbar gute Ergebnisse für einzelne Medikamente lieferten, wissen wir aus Analysen, dass der Großteil der Wirkung, die wir sehen, wenn wir einem Patienten ein Antidepressivum geben, auf einen Placeboeffekt zurückgeht. Das ist wissenschaftlich eigentlich nicht zu bezweifeln. […] Dass Depressionen durch eine Verschiebung von Neurotransmittern wie Serotonin entstehen und dass Antidepressiva dies wieder ausbalancieren, stimmt mit Sicherheit nicht.2
Erfreulich: In Großbritannien wurden daraufhin die Leitlinien zur Behandlung von Depressionen und für die Rückfallprävention geändert. Die Leitlinien empfehlen die Gabe von SSRI-Antidepressiva nur noch bei schweren Depressionen. Für leichte und mittelschwere Depressionen wird die sehr erfolgreiche und durch Studien als wirksam nachgewiesene »Achtsamkeitsbasierte kognitive Verhaltenstherapie« (MBCT) der Oxoford University empfohlen.
In Deutschland ist die DGPPN (Deutsche Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde) für die Behandlungsleitlinien von psychischen Erkrankungen zuständig. in Ihrer Leitlinie zur Behandlung von bipolaren Störungen heißt es:
Breit rezipiert wurden die Studien von Kirsch und Kollegen, die postulieren, dass möglicherweise ca. 50% der Wirkung von Antidepressiva auf Placeboeffekte zurückzuführen ist. So fanden die Autoren, dass im Bereich leichter Depressionen die Placebowirkung einen Großteil des antidepressiven Effektes von Medikamenten ausmacht und dass erst bei schweren Depressionen, im Rahmen des Rückgangs der Placebowirkung, ein wahrer Medikamenteneffekt zum Tragen kommt. Konkret bedeutet dies, dass die Differenz zum Placeboeffekt den von ehemals von der NICE als Grenzwert der klinischen Signifikanz festgelegten Wert von d=0,5 erst ab einem Hamilton-Depressionsscore von 28 überschreitet. Eine neuere Studie bestätigt den hohen Placeboanteil der medikamentösen antidepressiven Therapie […]
Zusammenfassend lässt sich also feststellen, dass die Wirkung dieser Medikamente zum Großteil auf dem Placeboeffekt beruht, der je nach Studie bei 75-83% liegt. Selbst die DGPPN bestätigt dies. Auch wenn diese von einem Wert von 50% ausgeht, wobei sich nicht erschließt, wie die DGPPN zu diesem Ergebnis kommt, da sie keine eigene Studie durchgeführt hat und die Studien von Kirsch und Fournier die einzig relevanten Studien dazu sind, so dass der Wert von mindestens 75% der Wahrheit entspricht.
Neue Übersichtsstudie
Eine neue Übersichtsstudie aus dem Jahr 2018 des unabhängigen Nordic Cochrane Centre bestätigt die Ergebnisse von Irving Kirsch. Es wurden 522 klinische Untersuchungen mit 116.477 Teilnehmern ausgewertet. Das Ergebnis fasst der Leiter der Studie, Dr. Klaus Munkholm, folgendermaßen zusammen:
Was wir herausgefunden haben ist folgendes: Die Wirkung von Antidepressiva und Placebo unterscheidet sich nur um 1,97 Punkte auf einer Skala von 52 Punkten. Dieser Unterschied ist minimal.
Eine Verbesserung um nur 1,97 Punkte auf der »Hamilton-Skala« ist eine so minimale Verbesserung der Depression, dass sie von einem Arzt nicht festgestellt werden kann.
Der ABCB1-Test
Hinzu kommt, dass etwa 70% aller erhältlichen Antidepressiva die >Blut-Hirn-Schranke nicht passieren können, wie das Max-Planck-Institut für Psychiatrie wissenschaftlich nachweisen konnte. Mittlerweile gibt es einen Gentest, den ABCB1-Test mit dem man feststellen kann, ob das eingenommene Antidepressivum wirkt oder welches wirken könnte. Die Kosten für den Test werden von der Krankenkasse nicht erstattet. Kaum ein Arzt oder Psychologe weiß, dass es diesen Test gibt.
Nun könnte man argumentieren, dass es doch egal ist, wie moderne Antidepressiva wirken, Hauptsache sie wirken. Außerdem haben sie kaum Nebenwirkungen, machen nicht abhängig, verändern die Persönlichkeit nicht und retten Menschenleben, wie es die Pharmaindustrie und Experten nicht müde werden zu betonen.
Stimmt das überhaupt?
Was bei der Gabe dieser Antidepressiva tatsächlich im Gehirn geschieht, beschreibt Stephen Hyman, ein sehr bekannter Neurowissenschaftler und früherer Direktor des »National Institute of Mental Health« (Nationales Institut für seelische Gesundheit), bereits 1996 in einem veröffentlichten Papier. Ihm zufolge reagiert das Gehirn auf die chemische Manipulation von außen, indem es seine normalen Funktionen verändert und sich an die Psychopharmakawirkung anpasst.
Das Gehirn versucht die Blockade der normalen Serotonin-Wiederaufnahme tatsächlich auszugleichen, soweit ist das übereinstimmend mit der These der Pharmaindustrie. Allerdings reagiert das Gehirn entgegensetzt, es produziert nicht mehr, sondern weniger »Serotonin-Rezeptoren«, indem es den Serotonin-Ausstoß verringert. Wer ein Antidepressivum einnimmt, hat am Ende also eine anormal niedrige Zahl von »Serotonin-Rezeptoren« im Gehirn. Diese Medikamente machen aus einem gesunden ein krankhaftes Gehirn.3
Der Journalist und Autor des Buches »Mad in Ameirca – Bad Science, Bad Medicine, and the Enduring Mistreatment of the Mentally Ill«, Robert Whitaker, zeigt in seinen Studien, das SSRI-Antidepressiva durch nachhaltige Schädigung des Gehirns, schwere psychische Folgeerkrankungen wie Manien und Psychosen auslösen können. Auch dies ist den Pharmafirmen und Psychiatern bekannt bzw. sollte Letzteren bekannt sein.
Whitaker in einem Interview mit der amerikanischen Zeitschrift »The Street Spirit«:
Die wahre Tragödie ist die, dass beim Einsatz dieser Medikamente genau das Gegenteil von einem Ausgleich der Hirnchemie geschieht. Man nimmt ein Gehirn, das keine anormale Hirnchemie hat, und stört diese normal funktionierende Chemie mit Psychopharmaka. Was mit jemandem geschieht, der ein SSRI-Antidepressivum einnimmt, beschreibt Barry Jacobs, ein Neurowissenschaftler aus Princeton, wie folgt: Diese Medikamente veränderten die Übertragungsrate an den Synapsen über den unter normalen biologischen Bedingungen bestehenden physiologischen Rahmen hinaus. Die dadurch erzielten Veränderungen im Organismus und im Verhalten seien deshalb eher als krankhaft zu betrachten, als eine Reaktion im Rahmen der normalen biologischen Funktion des Serotonins.4
Lies das vollständige Interview mit Robert Whitaker (pdf-Datei)
(Neuro)biologische Funktionen von Serotonin
Um zu verstehen, wie »moderne Antidepressiva« den Serotoningehalt im menschlichen Körper beeinflussen, ist es wichtig zu wissen:
- Was Serotonin ist?
- Wo Serotonin im Körper gebildet wird und
- Welche (neuro)biologischen Funktionen Serotonin im menschlichen Körper übernimmt?
Dr. Alexander Römmler, Endokrinologe und Anti-Aging-Experte, hat in seinem Buch »Hormone – Leitfaden für die Anti-Aging Sprechstunde« und zahlreichen weiteren Publikationen die (neuro)biologischen Funktionen von Serotonin im menschlichen Körper erklärt. Serotonin kommt einerseits als »Neurotransmitter« im »zentralen Nervensystem« (ZNS), andererseits als »Hormon« im »peripheren System« (PS), also im Körper (im Körpergewebe und Blut) vor und ist dort für zahlreiche klinisch relevante Funktionen zuständig, wie Steuerung der Emotionalität, Schlafregulation (ZNS) oder Wundheilung und Blutgerinnung (PS). Es kann die »Blut-Hirn-Schranke« nicht überwinden. Daher existieren Produktionsorte, sowohl im »zentralen Nervensystem« als auch im »peripheren System« (z.B. im Körpergewebe, Blut), die unabhängig voneinander reguliert werden und einzeln oder gemeinsam gestört sein können.5
Serotonin zählt zu den wichtigsten Neurotransmittern im Gehirn. Es wird aus der Aminosäure Tryptophan über 5-Hydroxytryptophan (5-HTP) gebildet und einerseits bei Dunkelheit weiter in Melatonin umgewandelt.
Der größte Teil des Serotonins im Körper wird nicht im Gehirn, sondern im Magen-Darm-Trakt gebildet (bis zu 95%), wo es an der funktionellen Steuerung der Motorik (Motilität, die Bewegungsfähigkeit des Darms) maßgeblich mitwirkt. Es sorgt dafür, dass der Speisebrei im Darm weitertransportiert wird. Ist im Darm zu wenig Serotonin vorhanden, verbleibt der Speisebrei länger im Verdauungstrakt, was zu vermehrter Bildung von Gasen führt, die Blähungen, Verstopfungen und Krämpfe auslösen können (Symptome eines »Reizdarms«).
Serotonin wird vom Magen-Darm-Trakt ins Blut transportiert und in verschiedenen Zellen aktiv gespeichert, insbesondere in »Thrombozyten« (Blutplättchen, die kleinsten Zellen des Blutes), deren Aggregationsverhalten durch Serotonin beeinflusst wird.
Weitere Funktionen im »peripheren Bereich« sind:
- Wundheilung
- Blutgerinnung
- Leber- und Herzfunktionen
Funktionen im »zentralen Nervensystem« sind u. a.:
- die Schlafregulation
- Schmerzempfinden
- Steuerung der Emotionalität
- Kognition (Gedächtnis, Konzentration, Erinnerung)
- Regulation der Körpertemperatur
- Appetit und Sättigung
Quelle: »Hormone – Leitfaden für die Anti-Aging Sprechstunde«, Serotonin-Defizit-Syndrom – eine praxisrelevante Entität von Alexander Römmler
Bestimmte Ursachen können zu einem Serotoninmangel führen, der zahlreiche Beschwerden und gesundheitliche Schäden verursachen kann, dann spricht man von einem »Serotonin-Defizit-Syndrom«.
Risiken und Nebenwirkungen von SSRI-Antidepressiva
Häufige Ursache für ein »Serotonin-Defizit-Syndrom« kann auch die Einnahme »moderner Antidepressiva« sein.6 Diese erhöhen zwar das Serotonin im Gehirn signifikant, wirken bei leichten und mittelschweren Depressionen aber kaum besser als ein »Placebo« (siehe Kirsch-Studie).
Gleichzeitig senken diese Medikamente den Serotoningehalt im restlichen Körper, wie dem »zentralen Nervensystem« und »peripheren System« (Gewebe, Blut) teilweise stark.7
Die folgende Abbildung zeigt den Gehalt von Serotonin im Blutspiegel in verschiedenen Personengruppen: gesunde Erwachsene (Säule 1), Patienten mit Depressionen und gleichzeitig niedrigen (Säule 2) oder normalen (Säule 3) Serotoninspiegeln, Patienten unter »SSRI‑Antidepressiva« (Säule 4)
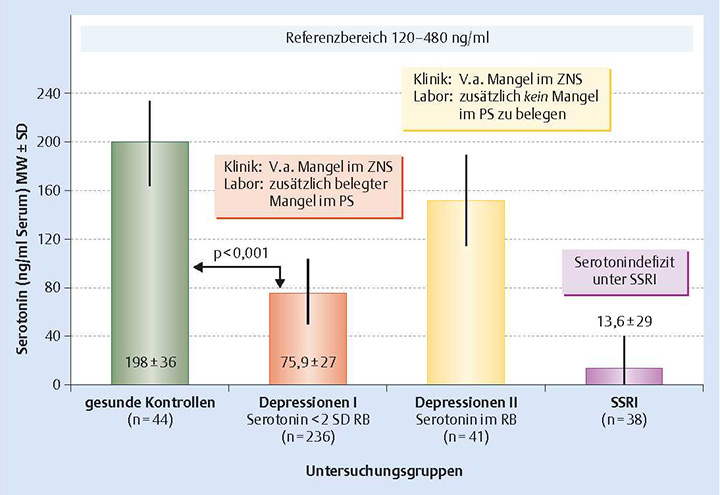
MW = Mittelwert, SD = Standardabweichung, PS = „peripheres“ System, RB = Referenzbereich,
SSRI = selektive Serotonin-Reuptake-Inhibitoren, V.a. = Verdacht auf, ZNS = zentrales Nervensystem (modifiziert
nach [132]). Quelle: »Hormone – Leitfaden für die Anti-Aging Sprechstunde«, Serotonin-Defizit-Syndrom – eine praxisrelevante Entität von Alexander Römmler
- Störungen der Stimmungslage
(Depressionen, Ängste, Panikattacken, Aggressivität) - Störungen der Ess-/Suchtkontrolle
(Vermindertes Sättigungsgefühl, Vorlieben für Kohlehydrate und Süßigkeiten »Schokoladenattacken«, Alkoholsucht, Nikotinsucht) - Störungen der Schlafregulation
(Müdigkeit, Schlaflosigkeit, Ein- und Durchschlafstörungen) - Verminderte Schmerztoleranz (»Fibromyalgien«)
- Vermindertes Sexualverhalten (Libidoverlust, Erektions- und Ejakulationsstörungen beim Mann)
- Gedächtnisstörungen, verminderte Konzentration
Zu den »peripheren Symptomen« gehören:
- Gastrointestinale Störungen (Blähungen, Verstopfung, Reizdarm, Übelkeit)
- Gestörte Wundheilung, verminderte Blutgerinnung
- Leberfunktionsstörungen
- Herzfunktionsstörungen
- Insulinresistenz, Diabetes mellitus
Quelle: »Hormone – Leitfaden für die Anti-Aging Sprechstunde«, Serotonin-Defizit-Syndrom – eine praxisrelevante Entität von Alexander Römmler
Zahlreiche dieser Anzeichen und Beschwerden finden sich im Beipackzettel »moderner Antidepressiva« unter Nebenwirkungen aufgelistet wieder.
Dr. Römmler schreibt dazu:
Ein großer Nachteil »selektiver Wiederaufnahmehemmer« (SSRI) ist die belegte Erkenntnis, dass abgesehen vielleicht vom synaptischen Spalt (Gehirn) im übrigen zentralen wie peripheren Gewebe der Serotoninmangel nicht beseitigt, ja sogar noch verstärkt werden kann. Angesichts der vielen günstigen Serotonineffekte im Organismus ist das ein bedenklicher Aspekt, der auch für viele der damit verbundenen Nebenwirkungen mit verantwortlich zu machen ist.8
Ist der Serotoningehalt extrem niedrig oder gar nicht mehr im Blut messbar, liegt fast immer ein durch Medikamente, insbesondere »moderne Antidepressiva«, verursachter Serotoninmangel vor.9
»SSRI/SNRI-Antidepressiva« beseitigen also kein biochemisches Ungleichgewicht im Gehirn sondern verursachen dieses erst, insbesondere bei Langzeiteinnahme (länger als ein halbes Jahr).
Ein »Serotonin-Defizit-Syndrom« behandelt man mit verschiedenen Nahrungsergänzungsmitteln, die Serotonin in natürlicher Form enthalten (siehe Alternative Behandlungsmethoden).
Publikationen von Dr. Römmler zum Download:
Anti-Aging-News: Serotonin: Neues von Dr. Alexander Römmler (2010)

»Sie haben recht, sich in ein grauenhaftes Monster zu verwandeln, ist unter den möglichen Nebenwirkungen nicht aufgelistet.«
Das Serotonin-Syndrom
Ist ein zu niedriger Serotoningehalt schon gesundheitsgefährdend und gefährlich, so kann ein zu hoher Serotoningehalt lebensbedrohlich sein. Dann spricht man von einem »Serotonin-Syndrom«.
Dieses Krankheitsbild wird ausschließlich mit der Einnahme von Antidepressiva in Verbindung gebracht. Meistens führt eine Kombination mehrerer Antidepressiva zu einem »Serotonin-Syndrom«.10
Anzeichen für ein Serotonin-Syndrom sind (lt. Beipackzettel Paroxetin 2016):
- Extreme Ruhelosigkeit
- Verwirrtheit, Reizbarkeit, Halluzinationen
- Schüttelfrost, Schwitzen
- vermehrte Reflexe und plötzliche Muskelkontraktionen
- hohes Fieber
- Steifheit
- Steigerung der Herzfrequenz
Erhöhtes Suizidrisiko und gewalttätiges Verhalten
2016 wurde eine Studie zum Thema Suizidrisiko bei der Einnahme von Antidepressiva erstellt. Ergebnis:
Antidepressiva können das Suizidrisiko nicht nur erhöhen, Antidepressiva können Suizide sogar auslösen. Die Forscher ermittelten ein um 50% höheres Suizidrisiko bei unter 18jähringen durch die Einnahme von Antidepressiva und eine erhöhte Wahrscheinlichkeit für Suizide und aggressives Verhalten bei Erwachsenen.10.1.
Kein Tag vergeht, an dem nicht über brutale Gewalttaten berichtet wird. Fanatische Selbstmord-Attentäter in Paris und Nizza, Amokläufer in München und Orlando, ein Co-Pilot der 149 Menschen bei seinem Suizid mit in den Tod reißt.
Bereits 2004 warnte die FDA davor, dass SSRI-Antidepressiva Angst, Erregungszustände, Panikattacken, Schlaflosigkeit, Gereiztheit, Feindseligkeit, Impulsivität, Akathisie (starke Ruhelosigkeit), Hypomanie (abnormale Aufgeregtheit) und Manie (Psychose, charakterisiert durch übersteigerte Gefühle, Größenwahn) verursachen können.11
Es gibt etwa 6000 dokumentierte Fälle von Gewalttaten und Suiziden von Menschen, die SSRI-Antidepressiva einnahmen und täglich werden es mehr.12
Es konnte nachgewiesen werden, dass diese Antidepressiva Verhaltensänderungen wie Reizbarkeit, Feindseligkeit, Impulsivität und Manie auslösen, die wiederum zu Gewalttaten oder Suizid führen können. Medizinische Studien zeigen, dass sich bei Patienten, die keinerlei gewalttätige Vergangenheit haben, unter dem Einfluss von Psychopharmaka, »eine von Gewalt geprägte Angriffslust« entwickelt.13
Leseempfehlungen:
German Wings Pilot nahm SSRI-Antidepressivum Escitalopram
»Winging It: Antidepressants and Plane Crashes« by David Healy
»Violence Caused by Antidepressants: An Update after Munich« by Dr. Peter Breggin
Diese »Nebenwirkungen« werden von der Pharmaindustrie bisher erfolgreich verschwiegen.
Studien und Fakten zu diesem Thema sind so erdrückend, dass sie nicht länger ignoriert werden dürfen. Es geht um Menschenleben, um die Sicherheit und Freiheit unserer Gesellschaft. Es geht aber auch darum, Menschen mit psychischen Krankheiten nicht pauschal zu potenziellen Gewalttätern und rücksichtslosen Selbstmördern zu machen, wenn die Krankheit gar nicht dafür verantwortlich ist, sondern die Medikamente, die sie einnehmen.
Dr. Breggin schreibt in seinem Beitrag:
Den Gebrauch von SSRIs und anderen Antidepressiva einzuschränken, würde einen enormen Rückgang an Aggression und Gewalttätigkeiten bei denjenigen bewirken, die diese Medikamente einnehmen […] Die weiterhin bestehende Verfügbarkeit von Antidepressiva und ihre wachsende Zahl spiegeln eine gierige Pharmaindustrie wider, eine verschwörerische Ärzteschaft und einen psychiatrischen Berufsstand sowie eine korrupte FDA.
Die ARD hat zu diesem Thema eine erschütternde Dokumentation gedreht:
https://www.youtube.com/watch?v=4Uk4f_hMvT4
Quelle: https://www.youtube.com/watch?v=4Uk4f_hMvT4 | Sprache: Deutsch | Länge: 44 Minuten.
Anmerkung des Webautors: Die Dokumentation wurde gelöscht!
Angesichts der Tatsache, dass ein extremer Mangel an Serotonin im zentralen Nervensystem heftige Stimmungslagen und -schwankungen auslösen kann, sind suizidales, aggressives und gewalttätiges Verhalten von Menschen, die SSRI-Antidepressiva einnehmen nachvollziehbar.
Akathisie
Besonders deutlich wird dies bei Akathisie, einer extremen inneren Ruhelosigkeit und Anspannung, die durch die Einnahme von SSRI-Antidepressiva ausgelöst werden kann.
Nachfolgend ein Video der MISSD – »Medication-Induced Suicide Prevention and Education Foundation«, die im Gedenken an Stewart Dolin von seiner Frau Wendy Dolin gegründet wurde, der sich aufgrund von Akathisie ausgelöst durch die Einnahme des SSRI-Antidepressivums Paroxetin, das ihm von seinem Arzt wenige Tage zuvor verschrieben wurde, das Leben nahm.
Quelle: https://www.youtube.com/watch?v=x86aCDtvbT0 | Sprache: Englisch | Länge: 1:46 Minuten.
Etwa 5% aller Patienten, die SSRI-Antidepressiva einnehmen leiden unter Akathisie. MISSD hat es sich zur Aufgabe gemacht, die Öffentlichkeit auf Akathisie als lebensgefährliche Nebenwirkung von SSRI-Antidepressiva aufmerksam zu machen und vor den Gefahren zu warnen, damit es nicht noch mehr sinnlose Todesfälle durch Akathisie gibt. Dazu gibt es ein Handout, das Du Deinem Arzt bzw. Psychiater vorlegen kannst:
Handout über Akathisie der MISSD-Foundation (»The Medication-Induced Suicide Prevention and Education Foundation in Memory of Stewart Dolin«)
Im April 2017 wurden Wendy Dolin, nachdem sie sieben Jahre lang gegen den Hersteller von Paroxetin, GlaxoSmith&Kline, erfolgreich geklagt hatte, 3 Millionen Dollar Entschädigung zugesprochen. Während des Prozesses wurde bekannt, dass sich 20 Probanden während der klinischen Zulassungsstudie für Paxil (Paroxetin) das Leben nahmen. Offenbar hat der Hersteller GlaxoSmith&Kline dies zusammen mit der britischen Arzneimittelaufsichtsbehörde MHRA vertuscht. GSK erklärte, dass die Probanden sich aufgrund ihrer Krankheit das Leben nahmen und Paxil (Paroxetin) damit nichts zu tun hätte und man daher keinen Anlass sah, dies der FDA zu melden. Normalerweise hätte man dies der FDA melden müssen, nur wäre das Medikament dann nie zugelassen worden.
Chicago Tribune: $3 million awarded to widow who sued pharmaceutical firm over husband’s suicide
Interview des Bloggers Bob Fiddaman mit Wendy Dolin nach dem Prozess
Abhängigkeitspotenzial von SSRI-Antidepressiva
Auch das Absetzen dieser Medikamente kann suizidales, aggressives und gewalttätiges Verhalten auslösen.
Dr. David Healy MD FRCPsych (Direktor des »North Wales Department of Psychological Medicine«) und Dr. Charles Medawar von »Social Audit UK« forschen seit Jahren im Bereich der SSRI-Antidepressiva. Ihre Arbeiten geben Anlass zu der Vermutung, dass die Gefahren von SSRI-Antidepressiva vor allem in Bezug auf ihr Abhängigkeitspotenzial stark unterschätzt werden. Gerade die SSRI-Antidepressiva mit kurzer Halbwertszeit führen bei vielen Patienten zu Problemen beim Absetzen.14
Selbst wenn man vergisst, eine Dosis einzunehmen, kann das Absetzsymptome hervorrufen (siehe Beipackzettel).
In Großbritannien gibt es das yellow card system. Damit können alle Ärzte des Landes mit gelben Karten das Auftreten von unerwünschten Nebenwirkungen von Medikamenten bei ihren Patienten an die staatliche Arzneimittelaufsicht (»Committee on Safety of Medicines«) melden, so erhält die Behörde einen Überblick über schädliche Medikamente.
2002 wurden für das Antidepressivum Paroxetin über 1000 Yellow Cards bzgl. absetz- und abhängigkeitsbezogener Probleme gemeldet15, im Vergleich dazu für das Benzodiazepin Lorazepam (Tavor), das nachweislich abhängig macht nur 38 (siehe Statistik).
In der Statistik finden sich unter den ersten acht Medikamenten mit den meisten yellow cards 5 SSRI/SNRI-Antidepressiva (in der Liste markiert).16
| Wirkstoff | Anzahl der Berichte über Absetzsymptome |
|---|---|
| Paroxetin (Seroxat, Paxil) | 1281 |
| Venlafaxin | 272 |
| Tramadol | 117 |
| Fluoxetin | 91 |
| Sertralin | 81 |
| Citalopram | 49 |
| Zopiclon | 44 |
| Benzodiazepin: Lorazepam (Tavor) | 38 |
| […] | […] |
| Cimetidin | 18 |
| Clomipramin | 18 |
| Amitriptylin | 15 |
| Baclofen | 15 |
| Trifluoperazin | 14 |
| Clozapin | 13 |
| Fluvoxamin | 13 |
| Mirtazapine | 13 |
Quelle: Committee on Safety of Medicines (CSM/MCA – UK)
Diese Berichte ähneln der WHO Datenbank über absetz- und abhängigkeitsbezogene Symptome, welche aus Daten von über 60 Ländern (unter ihnen Großbritannien) zusammengetragen wurden.17
Das SSRI-Absetzsyndrom
2003 berief die Regierung in Großbritannien aufgrund immer offensichtlicher werdender Beweise für das Abhängigkeitspotenzial von SSRI-Antidepressiva eine Sonderkommission ein. Daraufhin musste der britische Pharmariese GlaxoSmithKline (GSK), Hersteller von Seroxat (Paroxetin), eine Änderung der Gebrauchsinformationen vornehmen, die auf ein Abhängigkeitspotenzial des Medikaments hinweist und eine etwa 25-prozentige Wahrscheinlichkeit für das Auftreten von Absetzsymptomen einräumt.18
Daraufhin finanzierten betroffene Pharmafirmen eine vertrauliche Experten-Konferenz und beschlossen, Entzugserscheinungen in »Absetzsyndrom« umzubenennen, um negative Assoziationen zu vermeiden.19
Seit dem bildet das SSRI-Absetzsyndrom eine eigenständige Diagnose im Klassifikationshandbuch der Medizin.20
Kommentar des Webautors: Das SSRI-Absetzsyndrom wurde aus den Beipackzetteln aller SSRI/SNRI-Antidepressiva gelöscht. Verständlich: Welcher Hersteller eines Medikamentes möchte schon eine eigene Diagnose mit negativen Symptomen, verursacht durch das eigene Produkt, hergestellt haben. Wie das SSRI-Absetzsyndrom gestrichen wurde, kann ich nicht sagen, ich weiß nur, das es eine Klage der Hersteller gab, die erfolgreich war.
Wenn Sie die Einnahme von Paroxetin abbrechen:
Paroxetin darf auf keinen Fall eigenmächtig abgesetzt werden. Sprechen Sie bitte vor dem Absetzen immer mit Ihrem Arzt. Die folgenden Wirkungen können auftreten, wenn die Behandlung mit Paroxetin abgebrochen wird:
- Schwindel
- Empfindungsstörungen (wie Jucken und Kribbeln ohne andere Ursache, Ohrenklingeln und Stromschlaggefühl)
- Angstgefühl
- Schlafstörungen (wie intensive Träume)
- Erregung
- Zittern
- Übelkeit
- Schwitzen
- Verwirrtheit
- Kopfschmerzen
- Durchfall
- Gefühlsschwankungen
- Reizbarkeit
- Verschwommenes Sehen
- Herzklopfen
Im Allgemeinen verlaufen diese Symptome leicht bis mittelschwer, können jedoch bei einigen Patienten auch stark ausgeprägt sein. Gewöhnlich treten die Symptome in den ersten Tagen nach Beendigung einer Behandlung auf, aber auch, wenn Sie eine Dosis vergessen haben, können bei Ihnen die oben genannten Nebenwirkungen auftreten.
Normalerweise verschwinden die Symptome wieder innerhalb von zwei Wochen. Bei einigen Patienten können Sie länger andauern (2-3 Monate oder länger). Es wird daher empfohlen, die Behandlung mit Paroxetin ausschleichend durch schrittweise Verringerung der Dosis über einen Zeitraum von mehreren Wochen oder Monaten, je nach Bedarf des Patienten, zu beenden. Eine Beendigung der Behandlung mit Paroxetin sollte in Absprache mit Ihrem Arzt vorgenommen werden. Wenn die Beendigung der Therapie mit Paroxetin erwogen wird, sollte die Tagesdosis jede Woche um 10mg gesenkt werden.
Quelle: Beipackzettel Paroxetin 2016
Differenzialdiagnose: Absetzsymptome oder Rückkehr der Krankheitssymptome?
Diese Absetzsymptome werden von Ärzten leider oft als ein Wiederauftauchen der ursprünglichen Erkrankung interpretiert. Das liegt auch daran, dass sich Absetzsymptome von Krankheitssymptomen kaum unterscheiden. Der Arzt geht davon aus, dass der Patient ohne die Medikamente nicht zurechtkommt. Dies stimmt nur insofern, als dass der Patient an Absetzsymptomen leidet, die bei einer Wiedereinnahme der Substanz innerhalb kurzer Zeit verschwinden. Tauchen plötzlich Symptome auf, die der Patient zuvor nicht hatte, deutet dies ebenfalls auf eine Absetzsymptomatik hin. Wird diese nicht als solche erkannt, sondern als Rückfall diagnostiziert, folgen oft jahrelange Einnahmen, begleitet von wiederholt fehlgeschlagenen Absetzversuchen.21
Neue Definition des Suchtbegriffs
Das Universitäten und Ärzte ein Abhängigkeitspotenzial bei SSRI-Antidepressiva leugnen liegt auch daran, dass die Pharmahersteller sich bereits in den 80er Jahren im Zuge der Zulassung des ersten SSRI-Antidepressivums Prozac (Fluoxetin), vorsichtshalber entschlossen, die Definition des medizinischen Begriffes für Sucht anzupassen. Zuvor galt: Wenn es körperliche Entzugserscheinungen gibt, besteht eine Abhängigkeit. Seit 1987 müssen mehrere Faktoren gleichzeitig erfüllt sein, damit ein Patient als abhängig gilt, eine reine körperliche Abhängigkeit reicht nicht mehr aus, um ein Medikament als suchterzeugend gilt, so muss der Patient u. a. regelmäßig nach höheren Dosen verlangen und zusätzliche Gesundheitsgefährdungen vorliegen.22
Allheilmittel Psychopharmaka
Einen weiteren Grund beschreibt David Taylor, Chefpharmakologe im »Maudsley Hospital London«, der selbst Erfahrungen mit dem Entzug von SSRI-Antidepressiva machte, in seinem Artikel »Entzug der Wahrheit – Wahrheit des Entzuges«. Er schreibt:
Warum erzählen Ärzte den Menschen immer noch, dass die Absetzsymptome mild verlaufen und nichts sind, worüber man sich Sorgen machen müsste? Vielleicht liegt es daran, dass es bei Ärzten eine Tendenz zu dem Glauben gibt, dass neue Medikamente problemlose Allheilmittel seien. Wir würden gut daran tun, uns zu erinnern, dass Valium und Benzodiazepine lange Zeit als die Lösung für so ziemlich jedes Problem galten. Prozac (Fluoxetin – der älteste SSRI) und ähnlich Medikamente gelten bis heute als die Abhilfe für so ziemlich jedes mentale Problem.
Vielleicht macht all dieses Wunschdenken die Ärzte blind für das Offensichtliche – dass neue Therapien meist auch neue Probleme aufwerfen und auch Nachteile haben können.
Lies den vollständigen Erfahrungsbericht von David Taylor
Antidepressiva Forum Deutschland (ADFD)
Weltweit wird diesem Thema immer mehr Aufmerksamkeit geschenkt. In Deutschland fehlt es bisher an einem entsprechenden Problembewusstsein. Aufgrund dessen wurde am 1. August 2003 das Antidepressiva Forum Deutschland (ADFD) von Betroffenen bzw. Angehörigen von Betroffenen gegründet, um die Informationen, die bisher nur in Großbritannien, den USA und Kanada verfügbar waren, auch einem deutschsprachigen Interessenkreis zur Verfügung zu stellen. Das ADFD widmet sich vor allem der Aufklärung über Abhängigkeitspotenzial und Nebenwirkungen moderner Antidepressiva und bietet Hilfestellungen zum Absetzen an. Im Diskussionsforum können sich Betroffene und Interessierte über ihre Erfahrungen beim Absetzen von Psychopharmaka austauschen. Hier findet man auch aktuelle Studien und Beiträge von Experten zum Thema. Aktuell gibt es dort 2139 Themen mit 62990 Beiträgen über das Absetzen von Antidepressiva. Seit Oktober 2017 bin ich Mitglied im ADFD und veröffentliche dort Beiträge zum Thema.
Wann können Antidepressiva sicher abgesetzt werden?
Die »Charité Berlin« und die »Psychiatrische Universitätsklinik Zürich« wollen nun erstmals spezifisch anhand von Messungen von Gehirnfunktionen untersuchen, zu welchem Zeitpunkt ein sicheres Absetzen von Antidepressiva möglich ist. Es soll auch untersucht werden, ob man beim Absetzen von Antidepressiva zwischen Entzugssymptomen und depressiven Rückfällen unterscheiden kann. Hierzu werden Teilnehmer gesucht. Professor Henrik Walter, Leiter der Studie, von der Charité sieht einen eklatanten Mangel an Wissen bei diesem Thema, bisher gäbe es kaum Langzeitstudien zu diesem Thema. Bisherige Studien würden sich auf ein halbes bis ein Jahr beschränken, so Walter.
Informiere Dich über die Antidepressiva-Absetzstudie
Doku Antidepressiva: Vorsicht beim Absetzen des NDR-Gesundheitsmagazins» Visite«
Hinsichtlich des hohen Abhängigkeitspotenzials, insbesondere nach Langzeiteinnahme, sind kürzlich zwei wichtige Artikel erschienen, die für großes Aufsehen gesorgt haben, einer in der New York Times (über 1100 Kommentare) und kurz darauf einer in der ZEIT ONLINE (über 1000 Kommentare). Ich würde Sie bitten, diese zu lesen:
Many People Taking Antidepressants Discover They Cannot Quit (New York Times)
Antidepressiva – Wenn die helfenden Pillen abhängig machen (ZEIT ONLINE)
Insbesondere die auch in der Zeit erwähnte Studie von Claire Cartwright und Kollegen (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4970636/), die Entzugssymptome bei 3/4 aller Patienten nachweisen konnte, ist besorgniserregend.
Neue Übersichtsstudie zeigt: Häufigkeit, Dauer und Schwere von Antidepressivaentzugssymptomen wurde bisher unterschätzt
Dr. James Davies von der University Roehampton, London und Professor John Read von der University East London untersuchten 24 Studien von 1990 bis heute mit einer Gesamtteilnehmerzahl von über 4.000 Patienten, hauptsächlich aus den USA und Großbritannien. Adäquat berücksichtigt wurden auch die größten Untersuchungen per Betroffenenbefragungen, kontrollierte Studien wurden ein- sowie Studien mit Interessenkonflikten ausgeschlossen:
Wichtigste Ergebnisse in der Übersicht
- Bei durchschnittlich 56% der Patienten traten beim Reduzieren und Absetzen von Antidepressiva Entzugssymptome auf,
- bei 46% der Patienten waren diese schwerwiegend.
- Je länger die Einnahme dauert, desto wahrscheinlicher treten Entzugssymptome auf.
- Die Zahl der Langzeiteinnahmen steigt. Etwa 50% der Betroffenen nahmen Antidepressiva mindestens 2 Jahre lang ein.
- Entzugserscheinungen können Wochen, Monate, schlimmstenfalls sogar Jahre anhalten.
- 30% aller Befragten konnten auf unbestimmte Zeit ihrer Arbeit wegen der Entzugserscheinungen nicht mehr nachgehen.
- Mehrere Patientenerhebungen zeigten wenig ärztliche Unterstützung trotz häufiger schwerer Entzugssymptome.
- Die Behandlungsleitlinien in den USA und England sind nicht ausreichend und müssen überarbeitet werden. Das gilt auch für die deutschen Behandlungsleitlinien.
Ein Beitrag von Markus Kaufmann ,Dipl.-Sozialpädagoge (FH) und Mitglied im Fachausschuss Psychopharmaka der DGSP und Peter Lehmann Dipl.-Pädagoge, Dr. phil. h.c. (bis 2010 langjähriges Vorstandsmitglied im Europäischen Netzwerk von Psychiatriebetroffenen) über die Übersichtsarbeit von Davies und Read ist in der Ausgabe 12/2019 der Fachzeitschrift NeuroTransmitter des BVDN (Berufsverband deutscher Nervenärzte) erschienen. Ich habe den Beitrag hier publiziert:
Aufklärungsbogen Antidepressiva
In Zusammenarbeit mit der medizinischen Leitung der drei ehemaligen Landeskrankenhäuser Klingenmünster, Alzey und Andernach, sowie dem Krankenhauses »Zum Guten Hirten« Ludwigshafen, der Pflege und den Aktivisten Dr. h.c. Peter Lehmann und Markus Kaufmann hat das NetzG-RLP e.V.(Landesnetzwerk Selbsthilfe seelische Gesundheit) wurde ein Aufklärungsbogen über Wirkungsweise, Nebenwirkungen, Reduzieren und Absetzen von Antidepressiva erstellt. Dieser Bogen kann kostenlos von jedem hier heruntergeladen und gelesen werden:
Hier findest Du den Aufklärungsbogen Antidepressiva als pdf-Datei zum Download
Persönliche Meinung zum Aufklärungsbogen:
Grundsätzlich begrüsse ich diesen Aufklärungsbogen, da dort erstmals offen die körperliche Abhängigkeit und deren Folgen von Antidepressiva erwähnt werden. Das gab es bisher nicht und kann als revolutionär bezeichnet werden. Daher ist der Aufklärungsbogen ein wichtiges Instrument mit dem Ärzte ihre Patienten besser aufklären können. Es bleibt zu hoffen, dass er weit verbreitet wird und Ärzte ihn vor der Verschreibung eines Antidepressivum mit ihren Patienten durchlesen. Damit dieser Aufklärungsbogen überhaupt zustande kommen konnte und jetzt von jedem gelesen werden kann, musste das NetzG-RLP e.V. einige Kompromisse eingehen, da die beteiligten Kliniken sonst nicht zugestimmt hätten den Aufklärungsbogen zu veröffentlichen.
Einige Aussagen betrachte ich kritisch.
Unter dem Punkt Wirkungsweise der Antidepressiva
steht nicht mehr als folgende Aussage:
Lange Zeit wurde für die Wirkung der Antidepressiva als ausschlaggebend angesehen, dass sie die Spiegel der Botenstoffe (Neurotransmitter) verändern, die zwischen Gehirnzellen vermitteln. Es muss aber mittlerweile davon ausgegangen werden, dass diese Annahme die Wirkung von Antidepressiva nicht oder nicht ausreichend erklären kann; der genaue Wirkmechanismus von Antidepressiva ist unbekannt.
Hier hätte ich mir gewünscht, dass man die Studien zum Placeboeffekt von Antidepressiva erwähnt hätte, da dieser den Großteil (je nach Studie zwischen 75 und 82%) der Wirkung von insbesondere den modernen Antidepressiva ausmacht. Die Studien von Irving Kirsch, Jay Fournier und anderen werden überhaupt nicht erwähnt. Das ist verwunderlich, da selbst die DGPPN (Deutsche Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde) den Placeboeffekt bei der Wirkung von Antidepressiva in ihren Leitlinien zur Behandlung von bipolaren Störungen sogar namentlich mit der Kirsch-Studie erwähnt, wenn auch der Wert zum Placeboeffekt bei Antidepressiva sehr viel niedriger mit 50% angegeben wird. Warum etwas, das von der DGPPN bestätigt wird, nicht in diesen Aufklärungsbogen aufgenommen wurde, erschließt sich mir nicht.
Unter Unerwünschte Wirkungen
wird Akathisie nicht erwähnt, dort steht lediglich innere Unruhe
, was nicht annähernd das beschreibt, was Akathisie ist.
Unter Antidepressiva reduzieren und absetzen
werden Gefühle von Feindseligkeit, Hass, Verbitterung, aggressives Verhalten, Wahn und Gewaltphantasien bis hin zu Gewalttaten nicht als Entzugssymptome erwähnt.
Unter dem Punkt Andere Behandlungsmöglichkeiten und Hilfen
werden leider die neueren Verhaltenstherapien (ACT, MBCT, CFT), die ich hier vorstelle und mit denen ich schon sehr erfolgreich gearbeitet habe, gar nicht erwähnt.
Es ist wissenschaftlich zweifelsfrei nachgewiesen, dass
- Serotoninmangel im Gehirn nicht für Depressionen verantwortlich ist.
- SSRI-Antidepressiva nicht besser wirken als ein Placebo.
- SSRI-Antidepressiva den Serotoningehalt im Körper stark senken können, der zu gesundheitsgefährdenden Nebenwirkungen führen kann.
- SSRI-Antidepressiva das Gehirn schädigen und schwerwiegende psychische Folgeerkrankungen auslösen können.
- SSRI-Antidepressiva abhängig machen können.
- SSRI-Antidepressiva Aggressionen, Gewalttaten und Selbstmorde auslösen können.
Psychiater haben kaum Vertrauen in Antidepressiva
Bemerkenswert ist, dass selbst die Psychiater und Ärzte, die Antidepressiva verschreiben, kaum Vertrauen in diese haben, das zeigt eine Studie.
Laut einer Studie von Mendel und Kollegen aus dem Jahr 2010 würden nur 40% aller Psychiater Antidepressiva selbst einnehmen, die sie leichtfertig und oft ohne auf deren Risiken und Nebenwirkungen hinzuweisen ihren Patienten verordnen. Das bedeutet, dass die Mehrzahl der Psychiater Antidepressiva zur Behandlung empfehlen, von denen Sie selbst nicht überzeugt sind, dass diese ihren Patienten helfen und nicht schaden werden und das die meisten Psychiater*innen auf die Frage von ihren Patienten Was würden Sie an meiner Stelle tun?
, diese anlügen, das zeigt die folgende Grafik (linkes Diagramm):
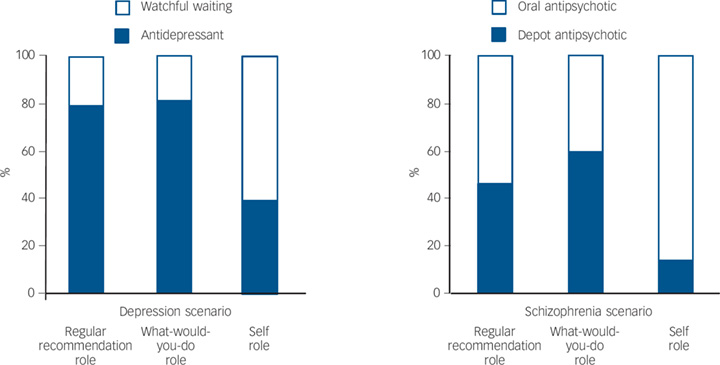
© Cambridge University Press: 02 January 2018
- 1. Säule zeigt, die reguläre Empfehlung, die sie einem Patienten geben würden, wenn sie der behandelnde Arzt wären. (regular recommendation role)
- 2. Säule zeigt, was Psychiater ihren Patienten empfehlen würden, wenn diese sie fragen würden, was sie an ihrer Stelle tun würden. (what-would-you-do role)
- 3. Säule zeigt, was sie selbst tun würden, wenn sie Depressionen hätten. (self-role)
Bei den Antipsychotika (rechtes Diagramm) ist das Vertrauen mit unter 20% noch geringer.
Das wirft zwei Fragen auf:
- Wie erklärt sich der Siegeszug der Serotoninthese als allgemeingültige Erklärung für die Ursache von Depressionen?
- Warum werden trotz der bekannten Risiken und Nebenwirkungen dieser Medikamente immer mehr statt weniger verordnet, wie in der folgenden Statistik zu sehen ist und das obwohl Psychiater und Ärzte selbst kaum Vertrauen in diese haben?
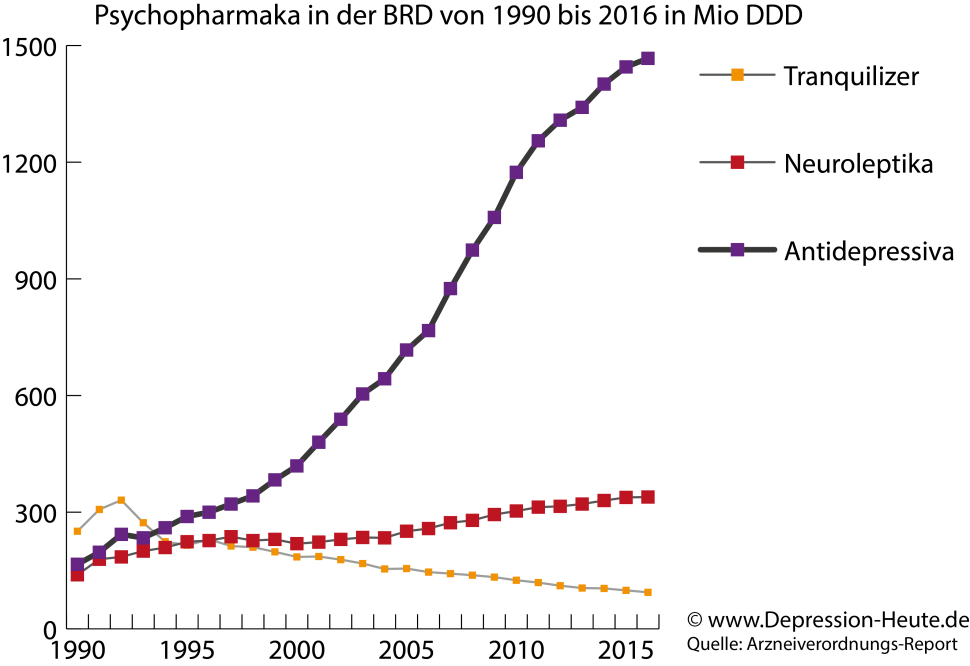
Es ist auch deutlich zu erkennen, dass die Verordnung anderer Psychopharmaka nicht derart rasant zugenommen hat.
Die unheilvolle Allianz von Psychiatrie und Pharmaindustrie
Die meisten Studien über Psychopharmaka wurden von der Pharmaindustrie selbst erstellt und es werden stets nur die Studien veröffentlicht, die die propagierten Thesen untermauern, die anderen werden verschwiegen (siehe Kirsch-Studie). Zur Untermauerung der Thesen, gewinnt man einen, oder am besten mehrere Psychiater, die sich einen Namen machen wollen. Gerade für viele Psychiater ist es das höchst erreichbare (und höchst fragwürdige) Ziel, eine neue psychische Störung zu entdecken (sich auszudenken, wäre treffender), die an den eigenen Namen gekoppelt ist und in das »Diagnostische und Statistische Manual Psychischer Störungen (kurz DSM)« aufgenommen wird.
Das DSM ist die Bibel der Psychiater und wer dort drin steht, der macht sich quasi unsterblich.
Das DSM (Diagnostische und Statistische Manual Psychischer Störungen)
Das DSM listet gegenwärtig mehr als 300 Befindlichkeiten auf, die in der Medizin als pathologisch anerkannte psychische Störungen gelten, also krankhaft und damit behandlungsbedürftig durch Psychopharmaka sind. Was als krankhaft gilt und was nicht und somit ins DSM aufgenommen wird, darüber entscheidet eine kleine Gruppe von renommierten Nervenärzten und Psychologen.
Ein paar Fakten:23
- Die Anzahl der im DSM aufgeführten Krankheiten und Störungen ist von 106 (im Jahr 1957) auf 374 (heute) angestiegen.
- 1952 umfasste das erste DSM 130 Seiten, das aktuelle DSM 5 hat mehr als 1000 Seiten.
- Zwischen 2000 und 2013 hat sich in Deutschland laut Depressionsatlas der Techniker Krankenkasse die verschriebene Tagesmenge an Antidepressiva verdreifacht.
- 6 % aller Erwerbstätigen in Deutschland nehmen Antidepressiva.
- 2015 zahlten allein die gesetzlichen Krankenkassen dafür 750 Millionen Euro an die Pharmaindustrie.
Robert Whitaker sagt:
Wir haben eine Patientenversorgung, bei der diese Medikamente immer häufiger eingesetzt werden, wir haben angeblich viel bessere Arzneien, als früher, die die Grundlage der psychiatrischen Therapie sind. Also sollte man erwarten, dass der Anteil der erwerbsunfähigen Menschen sinkt. Stattdessen ist die Zahl der aus psychischen Gründen Erwerbsunfähigen in den Vereinigten Staaten seit 1987 von 3,3 Millionen auf 5,7 Millionen gestiegen. Im gleichen Zeitraum haben die Ausgaben für Psychopharmaka in gewaltigem Maße zugenommen. 1986 wurden etwa 500 Millionen Dollar für Antidepressiva und ausgegeben, 2004 waren es fast 20 Milliarden. Da stellt sich also zwangsläufig die Frage: Beeinflusst der Einsatz dieser Medikamente in irgendeiner Weise den Anstieg der Zahl psychisch bedingter Fälle von Erwerbsunfähigkeit?24
Brisant: Eine Studie der »University of Massachusetts Boston« fand heraus, dass 69 % der DSM-5-Mitarbeiter Verbindungen zur Pharmaindustrie hatten; bei der Arbeitsgruppe zu affektiven Störungen (Depressionen, Manien) waren es 83 % und bei den für Schlafstörungen zuständigen Autoren waren es 100 %. Dr. James Davies von der »Roehampton University« konnte zeigen, dass die meisten dieser Krankheitsbilder nicht auf wissenschaftlichen Untersuchungen beruhen, sondern von einzelnen Psychiatern vorgeschlagen und von der DSM-Kommission abgenickt wurden.25 So wurde aus Schüchternheit eine »soziale Phobie« gemacht, die normale Trauer wird zur »schweren Depression« und unruhige, lebhafte Kinder haben »ADHS (Aufmerksamkeitsdefizit-/Hyperaktivitätsstörung)«.

Wir können keine Symptome dafür finden, dass Ihnen irgendetwas fehlt. Deshalb behandeln wir Sie jetzt aufgrund einer »Symptom-Defizit-Störung« | © by Randy Glasbergen
Wo sich andere Wissenschaften auf Fakten berufen (die Chemie z. B. auf das Periodensystem), da fußt das Verzeichnis der psychischen Störungen auf Meinungen und Interpretationen. Im DSM steht keine einzige Diagnose, die auf einem allgemein anerkannten neurobiologischen Test beruht. Dabei wäre es möglich den Serotoningehalt im Körper labordiagnostisch durch eine einfache Blutuntersuchung zu bestimmen und es ist absurd, dass dies von Psychiatrien und Ärzten nicht standardmäßig getan wird, wenn eine Depression diagnostiziert wird.
Ich möchte das noch mal hervorheben: Psychiatrie und Pharmaindustrie behaupten, dass ein Serotoninmangel als Hauptursache für Depressionen gilt und das »Selektive-Serotonin-Wiederaufnahmehemmer (SSRI)« diesen Mangel beseitigen. Trotzdem kommt kaum ein Psychiater, eine Psychiatrie auf die Idee, als erstes den Serotoningehalt zu bestimmen, um festzustellen, ob ein Mangel vorherrscht oder nicht. Das wäre in etwa so, wie wenn man mit dem Auto auf der Autobahn liegen bleibt, den ADAC ruft und dieser den Wagen von oben bis unten durchcheckt, um herauszufinden, warum der Wagen nicht mehr anspringt, aber nicht überprüft, ob noch Benzin im Tank ist. Logisch ist das nicht zu erklären, ein Widerspruch in sich.
Die Pharmaindustrie hat praktischerweise das passende Medikament bereits in der Schublade. Dabei werden keine neuen Psychopharmaka entwickelt (für Depressionen wird schon lange nicht mehr nach einem wirksamen Medikament geforscht, wieso auch, das gängige Geschäftsmodell ist ein Mega-Erfolg), sondern lediglich die Anwendungen für vorhandene und billig produzierte Wirkstoffe angepasst. So ist z. B. Paroxetin laut Beipackzettel bei Angsterkrankungen (speziell sozialer Phobie), Depressionen, Zwangsstörungen und posttraumatischen Belastungsstörungen anwendbar. Viele dieser Antidepressiva werden inzwischen aber auch bei harmlosen Schlafstörungen oder Unruhe verschrieben, als ob sie völlig harmlos wären und das ist ja auch die allgemeine Meinung.
Prominentester Kritiker des aktuellen DSM-5 ist der US-amerikanische Psychiater und ehemaliger Vorsitzender der DSM-4-Kommission, Allen Frances. Er schreibt in seinem Buch »Normal«:
Die diagnostische Inflation hat dafür gesorgt, dass ein absurd hoher Anteil unserer Bevölkerung heutzutage auf Antidepressiva, »Neuroleptika«, Anxiolytika (Angstlöser), auf Schlaf- und Schmerzmittel angewiesen ist.
Einige Beispiele aus dem aktuellem DSM-5:
Beispiel Trauer:
Das »Trauerjahr« schließlich mag dem Volksmund geläufig sein, weil es die Leute stets als normal empfunden haben,wenn ein Mensch viel Zeit brauchte, um den Verlust eines nahen Angehörigen zu verwinden. Diese Frist, im DSM-4 bereits auf zwei Monate begrenzt, hat die zuständige Arbeitsgruppe nun verkürzt, auf zwei Wochen.
Wer also 14 Tage nach dem Tod eines Verwandten noch schwer niedergeschlagen ist, der kann als geisteskrank eingestuft werden – und darf deshalb mit Antidepressiva behandelt werden. Sieben von den elf verantwortlichen DSM-Autoren sind finanziell mit pharmazeutischen Firmen verbandelt. Ihr Votum dürfte bei manchen Unternehmen das Gegenteil von Trauer auslösen.
Quelle: Spiegel 04-2013 »Wahnsinn wird normal« von Jörg Blech
Beispiel ADHS:
Auch zerstreute Menschen laufen Gefahr, zu Patienten zu werden. Als »hyperkinetische Reaktion des Kindesalters« stand fahrig-zappeliges Verhalten 1968 erstmals im Manual. Unter der heute gebräuchlichen Bezeichnung ADHS hat es Karriere gemacht. Inzwischen hat in jeder Grundschulklasse Deutschlands durchschnittlich ein Kind die Diagnose. So ist es üblich geworden, dass Schulkinder Psychopillen bekommen. Der Verbrauch des Wirkstoffs Methylphenidat gegen ADHS explodiert in Deutschland: 1993 wurden 34 Kilogramm dieses Arzneimittels in Apotheken umgeschlagen, 2011 waren es 1791 Kilogramm.
Nun droht eine neue ADHS-Epidemie. Das Syndrom soll im DSM-5 erstmals als Entwicklungsstörung des Nervensystems geführt werden, wodurch ADHS wie eine Erkrankung mit hirnorganischer Ursache erscheint. Damit entfällt die Altersbeschränkung. Das Leiden kann fortan nicht wie bisher nur bei Schülern diagnostiziert werden, sondern bei Menschen jeden Alters – der Zappelphilipp wird erwachsen. Das berge, heißt es in der Petition gegen das DSM-5, »ein hohes Risiko dafür, die bestehende Medikalisierung und Über -diagnostik dieser Störungskategorie zu verschlimmern«.
Quelle: Spiegel 04-2013 »Wahnsinn wird normal« von Jörg Blech
Beispiel für neue Arten von psychischen Kinderkrankheiten
Unterdessen entstehen neue Arten von psychischen Kinderkrankheiten. Der Anteil der Kleinen, die angeblich an einer »bipolaren Störung« leiden, ist in den Vereinigten Staaten seit 2000 um mindestens das Vierfache gestiegen. Die Kinder sind mal wie aufgedreht (manische Phase), mal betrübt (depressive Phase). Die Diagnose stellen Mediziner und Psychologen aber oft anhand der Schulleistungen, nach dem Motto: Wenn das Kind in der Klasse nicht mitkommt, dann schwankt seine Stimmung wohl zu stark. Die Kinder bekommen Medikamente, von denen niemand weiß, wie diese sich auf das sich noch ausprägende Gehirn auswirken.
»Auf dem Markt der seelischen Kinderkrankheiten sei aber noch Platz«, findet Ellen Leibenluft, eine Psychiaterin vom US-amerikanischen »National Institute of Mental Health« in Bethesda und Mitglied der DSM-Arbeitsgruppe »Störungen in Kindheit und Jugend«. Auf einem der ersten Treffen der Gruppe 2008 hielt Leibenluft einen Vortrag über übellaunige Kinder, die leicht reizbar seien und zu Wutausbrüchen neigten. Anders als Kinder mit bipolarer Störung hätten sie allerdings nicht so heftige Stimmungsschwankungen. Leibenluft, die selbst zwei normale Söhne hat, schlug die Definition einer neuen Krankheit vor, die vor dem zehnten Geburtstag zu diagnostizieren sei. »Severe Mood Dysregulation«, die »schwere Launen-Fehlregulation«.
Quelle: Spiegel 04-2013 »Wahnsinn wird normal« von Jörg Blech
Lies den vollständigen SPIEGEL-Artikel »Wahnsinn wird normal« von Jörg Blech
DSM-5 Fever
Auch Prof. Dr. Stephen Stahl, Neurologe und Psychiater des »Neuroscience Education Institute« an der »University of California San Diego« und Mitglied von »America’s Top Psychiatrists«, kritisiert den DSM-5 scharf. Er hat mehrere Standardwerke über Psychopharmakologie bei der »Cambridge University Press« publiziert.
Im folgenden Videoclip »DSM-5 Fever« zum Song »Staying Alive« der Bee Gees zeigt er, wie Psychiater praktisch im Vorbeigehen Menschen psychiatrische Diagnosen anhängen können und nahezu jedes menschliche Verhalten als psychiatrische Störung diagnostizieren können, der DSM-5 macht es möglich.
Quelle: https://www.youtube.com/watch?v=0rm5p3DTyE8 | Sprache: Englisch | Länge: 2:17 Minuten.
Übersetzung der Fachbegriffe:
OCD: Obsessive-Compulsive Disorder – Zwangsstörung
Anxiety – Angststörung
Bereavement – Trauer
Autism – Autismus
ADHD: Attention Deficit Hyperactivity Disorder – Aufmerksamkeitsdefizit-/Hyperaktivitätsstörung
DMDD: Disruptive Mood Dysregulation Disorder – affektive Dysregulation, hervorgegangen aus der Severe Mood Dysregulation (SMD), »schwere Launen-Fehlregulation«
BP: bipolare Störung
Die Rolle der amerikanischen Gesundheitsbehörde FDA
Auch die amerikanische Gesundheitsbehörde FDA spielte dabei eine entscheidende Rolle, da sie für die Zulassung von Medikamenten verantwortlich ist. Robert Whitaker:
Die Finanzierung der FDA wurde in den 90er Jahren geändert. Durch ein neues Gesetz, Prescription Drug User Fee Act, übertrug man die Finanzierung der FDA zum großen Teil der Pharmaindustrie.
Dies sieht im Wesentlichen so aus, dass eine Pharmafirma, die die Zulassung eines Medikaments beantragt, eine Gebühr bezahlen muss. Aus dieser Gebühr werden Arzneimittelzulassungsverfahren der FDA zum großen Teil finanziert. Von heute auf morgen also kamen die FDA-Geldmittel von der Pharmaindustrie und nicht mehr von den Bürgern. Als dann eine Neufassung des Gesetzes anstand, sagte die Pharmalobby, Aufgabe der FDA solle es künftig sein, Medikamente nicht mehr, wie bisher, kritisch zu überprüfen, sondern sie möglichst schnell zuzulassen. Dies haben wir der Politik von Newt Gingrich zu verdanken (von 1995 bis 1999 Sprecher des Repräsentantenhauses. Mit ihm wird die “Republican Revolution” verknüpft, die in der Wahl zum Kongress 1994 erstmals seit Jahrzehnten zu einer republikanischen Mehrheit geführt hat). Euer Job ist es jetzt, Medikamente zu vermarkten, also arbeitet mit der Pharmaindustrie zusammen und erleichtert die Entwicklung neuer Arzneimittel. Die Idee von der FDA als einer Aufsichtsbehörde ging verloren. […] Die FDA wurde vom Wachhund zum Schoßhund der Pharmaindustrie. […]
Ein Teil von dem, was heute zu sehen ist, ist nichts anderes als die Schaffung größerer Absatzmärkte für Medikamente. Je größer der Bereich dessen, was als psychisch krank gilt, abgesteckt wird, desto mehr Patienten hat die Psychiatrie und desto mehr Arzneimittel werden verkauft. Es gibt also einen inhärenten wirtschaftlichen Anreiz, psychische Krankheit so weit gefasst wie möglich zu definieren und ganz gewöhnliche, mit Leid verbundene Gefühle und Verhaltensweisen, die manche Menschen vielleicht lästig finden, als psychische Störung einzustufen.26
Fehlende Aufklärung durch Ärzte
Psychiater wissen von den Gefahren, die von diesen Medikamenten ausgehen. Verschreiben Ärzte Medikamente, müssen sie auf Risiken und Nebenwirkungen hinweisen. Diese Pflicht haben sie auch, wenn bereits der Beipackzettel des Präparats vor den Risiken warnt. Dies hat der BGH (Bundesgerichtshof) in einem Urteil (Az. VI ZR 289/03) entschieden. Viele Ärzte nehmen diese Pflicht offensichtlich nicht ernst und klären Patienten gar nicht oder mangelhaft über die Risiken und Nebenwirkungen von verordneten Medikamenten auf.
Ich habe eine Rechtsexpertin für Medizinrecht zur Rechtslage in Bezug auf das Urteil vom BGH gefragt.
Meine Frage:
Bitte teilen Sie mir mit, ob ich aufgrund dieses Urteils das Recht hätte die Psychiatrie wegen eines Behandlungsfehlers aufgrund von fehlender Aufklärung über Risiken und Nebenwirkungen von Paroxetin zu verklagen und wenn ja welche Aussichten eine solche Klage hätte?
Antwort der Rechtsanwältin:
Sie haben grundsätzlich das Recht bei Streitigkeiten über Rechtsfragen eine gerichtliche Klärung durchzusetzen. Allerdings muss bereits außergerichtlich die Durchsetzung des Rechts erfolglos versucht worden sein. D.h. bevor Sie Klage einreichen, sollten Sie zunächst versuchen Ihre Schadensersatzansprüche gegenüber der Psychiatrie direkt durchzusetzen. Erst wenn dort keine Klärung erfolgt, d.h. die Psychiatrie verweigert eine Schadensersatzzahlung oder über die Höhe kann keine Einigung erzielt werden, können und müssen Sie Ihre Forderung gerichtlich durchsetzen.
Zu den Klageaussichten kann ohne Kenntnis aller Unterlagen keine konkrete Aussage getroffen werden.
Das von Ihnen angesprochene Urteil stellt ein Grundsatzurteil zur Haftung bei fehlender Aufklärung über schwere Nebenwirkungen dar. D.h. es wird grundsätzlich oberstgerichtlich festgestellt, dass eine fehlende Aufklärung über schwere Nebenwirkungen durch Arzt zu Schadensersatzforderungen führen kann, wenn sich ein aufklärungspflichtiges Risiko (Nebenwirkungen) später verwirklicht.
Im von Ihnen zitierten Fall ging es um eine Raucherin, die nicht über das Schlaganfallrisiko bei der Einnahme der Antibabypille in Kombintation von Rauchen aufgeklärt wurde. Hier wurde festgestellt, dass sich das aufklärungspflichtige Risiko (Nebenwirkung Schlaganfall) in zweifacher Hinsicht verwirklicht habe, einerseits hätte die Patentin bei umfassender ärztlicher Aufklärung auf die Einnahme des Medikaments verzichten können oder aber mit dem rauchen aufhören können.
In Ihrem Fall müsste also die fehlende Aufklärung dazu geführt haben, dass Sie aufgrund der erläuterten Nebenwirkungen auf die Einnahme verzichtet hätten, oder ein ähnliches Antidepressiva eingenommen hätten, dessen Nebenwirkungen nicht so gravierend wären.
Jedenfalls müssten Sie plausibel darlegen, dass Sie bei erfolgter Aufklärung über die starken Nebenwirkungen in einem echten Entscheidungskonflikt gestanden hätten. Bei dem Einwand muss beachtet werden, das einerseits das Aufklärungsrecht das Patienten nicht unterlaufen wird und dass andererseits die Darlegung eines echten Entscheidungskonflikts durch den Patienten gefordert wird, um einen Missbrauch des Aufklärungsrechts allein für Haftungszwecke vorzubeugen (BGH in NJW 2007, 2771 ff.). Kann nicht ausgeschlossen werden, dass sich der Patient unter Berücksichtigung des zu behandelnden Leidens und der aufzuklärenden Risiken, aus vielleicht nicht gerade „vernünftigen“, aber durchaus nachvollziehbaren Gründen für eine Ablehnung der Behandlung entschieden haben könnte, kommt ein echter Entscheidungskonflikt in Betracht.
Ob ein Entscheidungskonflikt im Rahmen der Psychatriesituation möglich gewesen ist, kann ich nicht beurteilen.
Im Falle eines vorwerfbaren Aufklärungsfehlers müssen Ihre Leiden tatsächlich auf die Nebenwirkungen des Medikaments zurückzuführen sein und nicht beispielsweise eine Folge des Grundleidens sein. Dafür tragen Sie die Beweislast. Ist fraglich, ob eine zum Primärschaden zu zählende Komplikation des Eingriffs Folge des Grundleidens oder unbekannter Ursache ist, so scheidet diese wegen der Beweismaßanforderung des § 286 ZPO aus dem Haftungsvolumen aus.
Des weiteren müssen die Nebenwirkungen bei der Vergabe durch den Arzt bekannt gewesen sein, vgl. z.B. BGH, Az. VI ZR 241/09 oder OLG Köln, Az. 5 U 37/10.
Sie legen dar, dass die starken Nebenwirkungen bereits 2009 bekannt gewesen sind.
Diese oben genannten Punkte sind gutachterlich zu klären.
Außerdem müssen Sie die allgemeine Verjährungsfrist beachten. Diese beträgt 3 Jahre. Die Verjährung von medizinrechtlichen Schadensersatzansprüchen beginnt am Ende desjenigen Jahres zu laufen, in dem der Geschädigte von dem Schaden und der Person des Schädigers Kenntnis erlangt hat.ab Kenntnis, dass die Nebenwirkungen eingetreten sind. D.h. haben Sie im Laufe des Jahres 2013 Kenntnis von eingetretenen Nebenwirkungen erlangt, müssten Sie noch bis Ablauf diesen Jahres (2017) Klage einreichen.
Ich rate Ihnen, sich einen mit einem Anwalt für Medizinrecht vor Ort unter Vorlage der Unterlagen und gegebenfalls eines medizinischen Gutachtens zu beraten. Da Sie schreiben, dass Sie eine Rechtsschutzversicherung haben, müssten Sie eine Deckungszusage für Ihren Fall dort einholen.
Kommentar zur Stellungnahme der Rechtsexpertin: Treten schwerwiegende Gesundheitsschäden durch die Einnahme von Medikamenten ein, hat der Patient das Recht den Arzt wegen eines Behandlungsfehlers aufgrund fehlender bzw. nicht ausreichender Aufklärung über Risiken und Nebenwirkungen zu verklagen. Der Arzt muss dann nachweisen, dass eine ausreichende Aufklärung bei Verordnung des Medikaments erfolgte. Bei den meisten Medikamenten hat der Patient gute Chancen, dass eine solche Klage erfolgreich ist. Anders sieht es bei Gesundheitsschäden und Folgeerkrankungen oder auch Todesfällen durch die Einnahme oder das Absetzen von Psychopharmaka aus. Hier gibt es kaum eine Möglichkeit zu beweisen, dass die Gesundheitsschäden bzw. Folgeerkrankungen durch das Medikament verursacht wurden und nicht Folgen der psychischen Erkrankung sind. Aus eigener Erfahrung kann ich nur davon abraten, einen Arzt bzw. eine Klinik in einem solchen Fall zu verklagen. Solange die Beweislast in unserem Rechtssystem beim Patienten liegt und nicht wie in den USA beim Arzt bzw. der Klinik, wird eine solche Klage keine Aussicht auf Erfolg haben, leider.
Warum trotzdem immer mehr Psychopharmaka verkauft werden?
Einige Gründe wurden bereits genannt:
- Die FDA (amerikanische Gesundheitsbehörde), die für die Zulassung von Medikamenten zuständig ist, wird von der Pharmaindustrie kontrolliert. Es geht nicht darum, möglichst sichere Medikamente zuzulassen, sondern neue Medikamente möglichst schnell auf den Markt zu bringen.
- Fehlende oder nicht ausreichende Aufklärung von Ärzten über Risiken und Nebenwirkungen von Psychopharmaka.
- Den Psychiatern, die diese Medikamente verschreiben, oft in dem Wunsch ihren über Jahre und Jahrzehnte leidenden Patienten endlich schnell und ohne langwierige Psychotherapie helfen zu wollen, muss man den Vorwurf machen, ihre Behandlungsmethoden nicht zu hinterfragen
- Das Standardwerk für psychische Störungen, das DSM, nimmt immer mehr normale Gemütszustände (Trauer, Schüchternheit usw.) als pathologisch-psychische Krankheiten auf, die somit behandlungsbedürftig durch Psychopharmaka sind. Somit gelten immer mehr Menschen als psychisch krank und bekommen Psychopharmaka. Geltungssüchtige Psychiater erfinden neue psychische Störungen (wie Ellen Leibenluft), um als Entdecker einer Störung namentlich im DSM genannt zu werden. Treibende Kraft hinter dem DSM ist die Pharmaindustrie. Sinn und Zweck ist es, neue Absatzmärkte für Psychopharmaka zu schaffen.
Falsche Gesetze und fehlendes Bewusstsein in der Öffentlichkeit
Die Pharmafirmen schieben jegliche Verantwortung auf die Ärzte ab und der Beipackzettel sichert sie gegen jede Form von Klagen durch Patienten ab. Das würde sich erst ändern, wenn Pharmafirmen nachweisen müssten, dass ihre »Produkte« nicht gesundheitsgefährdend sind. Ein Patient oder eine Gruppe von Patienten haben weder die finanziellen Mittel noch die Kraft und Energie einen jahrelangen zermürbenden Prozess gegen mächtige Pharmafirmen zu führen.
Einige versuchen es trotzdem:
- Bob Fiddaman, der für sein Engagement und seine Aufklärung über die Methoden von GSK zweimal von der Kommission für Menschenrechte ausgezeichnet wurde und dessen Blog etwa 1,5 Millionen Leser hat.
- The Pill that steals: Website der Dokumentarfilmerin und Autorin des Buches »The Pill that steals lives« Katinka Blackford Newman, in dem sie ihre eigene SSRI-Geschichte erzählt. Auf ihrer Website bietet sie SSRI-Opfern eine Plattform, um ihre SSRI-Geschichte zu erzählen.
Zufriedenstellendes Erklärungsmodell für Alle
»Ich war wehrlos. In meinem Körper liefen chemische Prozesse ab, die ich nicht beeinflussen konnte«, beschreibt die Skirennläuferin Lindsey Vonn ihre Depression. Und: »Ich bin zum Glück sehr bald zum Arzt gegangen. Er hat mich mit Medikamenten behandelt.«27
In Drüberleben, dem viel gelobten Roman der Bloggerin Kathrin Weßling, sagt die Hauptfigur Ida über sich: »Ich bin ein menschlicher Verkehrsunfall.« Sie geht in eine Klinik. Dort bringt man ihr bei, was ihr die Lust am Leben nahm: »… kein Schicksal, keine Bestimmung«, schreibt Weßling, »nur ein bisschen Serotonin, das fehlt.«28
Auch die »Deutsche Depressionsliga«, die größte Organisation Betroffener, erläutert die Krankheit so. In der aktuellen Broschüre »Depressionen – Ein Leitfaden für Betroffene und Angehörige« heißt es auf Seite 17 und 18:
Vor dem Hintergrund, dass Depressionen biochemisch vor allem über einen gestörten Hirnstoffwechsel erklärt werden können, greifen Antidepressiva, vereinfacht ausgedrückt, in diesen Stoffwechsel ein, indem sie eine Fehlfunktion von Transmittern (Botenstoffen) regulieren. Für das Depressionsgeschehen sind Serotonin und Noradrenalin die wichtigsten Botenstoffe. […] Antidepressiva, welche übrigens nicht abhängig machen, werden je nach Angriffspunkt im Gehirn in verschiedene Kategorien eingeteilt. […] So gehören z.B. sog. selektive Serotoninwiederaufnahmehemmer (SSRI) zu den meist verschriebenen Antidepressiva, u.a. auch deshalb, weil sie weniger gravierende Nebenwirkungen hervorrufen als ältere Substanzen wie die sog. Trizyklika. […] In einigen Fällen muss der Patient auch mehrere Antidepressiva gleichzeitig einnehmen, um eine zufriedenstellende Wirksamkeit zu erreichen. […] Antidepressiva werden in aller Regel über einen längeren Zeitraum eingenommen. Auch nach Abklingen der akuten Symptomatik soll der Betroffene das verordnete Medikament über einige Monate (in schweren Fällen sogar über mehrere Jahre) einnehmen, dies um einen Rückfall in einen erneuten Depressionsschub zu vermeiden.
Ich habe daraufhin die »Deutsche DepressionsLiga e.V.« angeschrieben und um eine Stellungnahme gebeten, warum in der Broschüre zwar SSRI-Antidepressiva als erfolgreiche Behandlungsmethode empfohlen werden, man aber nicht auf die Risiken und Nebenwirkungen hinweist, die eine solche Behandlung haben kann. Eine Stellungnahme habe ich erhalten. Allerdings wies diese gravierende Widersprüche zu den in der Broschüre behaupteten Thesen auf. Nachdem ich die »Deutsche DepressionsLiga e.V.« darauf erneut um eine Stellungnahme bat, hat diese mir verboten ihre Stellungnahmen zu veröffentlichen. Dazu habe ich einen Beitrag verfasst:
Die »Deutsche DepressionsLiga e.V.« verharmlost in Ihrer aktuellen Broschüre SSRI-Antidepressiva
Diese Aussagen zeigen, wie tief diese dogmatische These in unsere Köpfe eingedrungen ist und sich als allgemeines Erklärungsmodell für die Ursache von Depressionen überall durchgesetzt hat, ohne das je ein Beweis dafür existiert hätte und mit welcher gefährlichen Leichtfertigkeit die Risiken, Nebenwirkungen und die Abhängigkeitsproblematik abgetan werden.
Die Serotonin-These wird in Psychiatrien in Depressionsgruppen den Patienten als Standarderklärung für ihre Depression präsentiert, seit Jahrzehnten (ich saß oft genug in solchen Gruppen und jede kritische Frage meinerseits wurde entweder ignoriert oder verharmlost).
Viele Patienten sind erleichtert, dass ihre psychische Störung, eine scheinbar körperliche Ursache hat, nämlich ein Ungleichgewicht von Botenstoffen im Gehirn und das dieses Ungleichgewicht durch die Einnahme eines Medikamentes beseitigt werden kann und oft führt das tatsächlich dazu, dass es ihnen besser geht, wegen des Placeboeffekts. Die Ärzte können ein Heilmittel anbieten und die Pharmaindustrie verkauft genau dieses Heilmittel.
Die verheerenden Nebenwirkungen, wie aggressives und gewalttätiges Verhalten, Persönlichkeitsveränderungen, Suizidalität und Folgeerkrankungen wie Manien und Psychosen werden dabei nicht erwähnt. Diese Standarderklärung steht in jedem Lehrbuch und jedem Fachbuch über Depressionen. Es wurde auf Tausenden von Webseiten im Internet verbreitet. Selbst nachdem zweifelsfrei bewiesen ist, dass dieses Erklärungsmodell falsch ist, wird es weiter so gelehrt und verbreitet.
Die Rechtfertigung lautet oft: Die Patienten sind mit diesem Erklärungsmodell zufrieden, sie sind erleichtert und können ihre Krankheit erklären. Es geht ihnen damit besser.
Angesichts der bekannten Risiken und Nebenwirkungen ist das unverantwortlich.
Ein Patient, der in der Psychiatrie Psychopharmaka ablehnt, wird oft als unbequem und kritisch eingestuft. Patienten, die zu viele Fragen bzgl. ihrer Behandlung haben, sind lästig. Oft fehlt Ärzten in Psychiatrien aber auch das nötige Fachwissen bzw. die Bereitwilligkeit, Behandlungsmethoden zu hinterfragen oder ihr Wissen auf den neuesten Stand zu bringen. So erfolgen z. B. immer noch ein Drittel aller Behandlungen mit Benzodiazepinen nicht nach den Leitlinien29 und das hat häufig katastrophale Folgen für Betroffene.
Es wird sehr viel Zeit und Überzeugungsarbeit nötig sein, um dieses dogmatische Erklärungsmodell, das jahrzehntelang gültig war und immer noch ist, zu ändern, falls das überhaupt möglich ist, bei der Macht der Pharmaindustrie. Hier wären die Universitäten und Fachhochschulen für Medizin und Psychologie in der Pflicht, ihren Studenten das notwendige Wissen zu vermitteln.
Neuer Absetzmarkt: Kinder und Jugendliche unter 18 Jahren
Die Psychopharmaka-Industrie hat Kinder und Jugendliche unter 18 Jahren als neuen gigantischen Absetzmarkt ausgemacht und versucht mit allen Mitteln, Psychopharmaka auch an diese Gruppe zu verkaufen. Dabei schreckt man auch nicht vor drastischen Strafzahlungen zurück, zu verlockend und lukrativ ist das potenzielle Geschäft.
Pharmariese zahlt Rekordstrafe:
GlaxoSmith&Kline, der Hersteller von Paroxetin bzw. Paxil (USA), Seroxat (UK), musste 2012 die Rekordstrafe von 3 Milliarden US-Dollar an die amerikanische Justiz bezahlen, weil man das Medikament zur Behandlung von Depressionen bei Kindern und Jugendlichen unter 18 Jahren beworben hatte (anders, als in Deutschland, dürfen in den USA Pharmafirmen ihre Produkte direkt bewerben), obwohl das Mittel von der US-Gesundheitsbehörde FDA dafür nicht zugelassen war.28
Der Seroxat Skandal
Manche Firmen sind für verkaufsfördernde Zwecke bereit, den Tod von Kindern und Jugendlichen zu akzeptieren.
Die britische Firma GlaxoSmithKline kassierte 2012 für dieses Vergehen die Rekordstrafe von drei Milliarden Dollar.1 Als Folge dieses Skandals muss in den USA seit 2005 jedes antidepressive Medikament einen Warnhinweis tragen. Die Medikamente sollen wegen des erhöhten Suizidrisikos nicht von Kindern, Jugendlichen und jungen Erwachsenen eingenommen werden. Schwarz umrahmt, wie eine Traueranzeige, prangt diese Warnung auf jeder Packung Antidepressiva. Wie es zu diesem strengen Warnhinweis kam, liest sich wie ein Krimi.
Paroxetin ist ein SSRI-Antidepressivum, das in Großbritannien entwickelt wurde. Es ist seit 1996 in Deutschland zugelassen und wird auch unter den Handelsnamen Seroxat, Deroxat, Paroxalon, Paroxat und Tagonis verkauft. In den späten 90er Jahren wollte der britische Mutterkonzern das Medikament auch zur Behandlung von Kindern und Jugendlichen verkaufen. Dazu mussten drei Studien angefertigt werden, in denen die Wirkung des Medikaments mit der Wirkung eines Placebos verglichen wird. Dabei wirkte die Zuckerpille erfolgreicher gegen die Depression der Kinder als das hauseigene Antidepressivum. Die Pharmamanager vereinbarten, diese Ergebnisse geheim zu halten:
Es wäre geschäftlich inakzeptabel bekannt zu machen, dass eine Wirksamkeit nicht vorhanden ist, denn dies würde dem Ruf von Paroxetin schaden.2
In den Studien zeigte sich nicht nur, dass Paroxetin wirkungslos war, in der Paroxetin-Gruppe war neunmal häufiger suizidales Verhalten aufgetreten als in der Placebogruppe. Mindestens drei Jugendliche begingen einen Suizidversuch oder drohten damit. Ein Teenager der Versuchsgruppe schluckte 82 Tabletten Paracetamol – eine tödliche Dosis. Er konnte gerettet werden. Jedes dritte mit Paroxetin behandelte Kind litt unter schwersten Nebenwirkungen. Manche Kinder mussten ins Krankenhaus eingeliefert werden. Um Schaden von Kindern und Jugendlichen abzuwenden, hätte das Präparat sofort vom Markt genommen werden müssen. Stattdessen beauftragten die Manager des Pharmaherstellers die externe Agentur »Scientific Therapeutics Information«, die Studien zu fälschen. Die Ghostwriterin Sally K. Laden bastelte ein Manuskript, das der Konzern medizinischen Fachjournalen anbot. 21 namhafte Kinderpsychiater hatten es unterschrieben.
Am 31. Juli 2001 veröffentlichte das »Journal of the American Academy of Child and Adolescent Psychiatry«, die wichtigste amerikanische Fachzeitschrift für Kinder und Jugendpsychiater, die gefälschte Studie. Der Artikel endet mit den Worten:
Schlussfolgerung: Paroxetin wird im Allgemeinen gut vertragen und ist bei schweren Depressionen bei Jugendlichen gut wirksam3
Für die anschließende Kampagne rekrutierte GlaxoSmithKline ein Heer von Pharmavertretern, die die Praxen der Kinderpsychiater mit ihren manipulierten Informationen überschwemmten. In diesen wurde Paroxetin als
Meilenstein in der Bekämpfung von Depressionen bei Kindern und Jugendlichen
angepriesen.
Der Konzern schreckte auch vor Bestechung nicht zurück. Für die Beeinflussung der Ärzte hatte GlaxoSmithKline ein »Sprecherbüro« eingerichtet. Jeder, der sich diesem Büro angliederte, konnte bis zu 2500 Dollar für einen 30-minütigen Vortrag über Paroxetin erhalten. Wer Mitglied des »GlaxoSmithKline Advisory Boards« wurde, erhielt jährlich 25 000 Dollar für diese »Tätigkeit«. 5800 Psychiater hatten sich bis Mai 2005 beim Sprecherbüro registriert, davon 1324 Kinderpsychiater.4 Die fleißigsten Verschreiber durften an exklusiven Meetings teilnehmen, die in Fünf-Sterne-Hotels mit Wellnessanlagen und Wellnessbereichen stattfanden. Das Vorgehen zahlte sich für den Konzern aus. Bis zum Jahr 2012 nahm GlaxoSmithKline allein mit dem potenziell tödlichen Medikament Paroxetin 11,6 Milliarden Dollar ein. Für den Konzern hätte es ewig so weitergehen können. Doch der Skandal flog auf. Das ist zum großen Teil der BBC-Journalistin Shelley Jofre und ihrer BBC-Panorama Redaktion zu verdanken.
Im Juni 2004 reichte der New Yorker Generalstaatsanwalt Eliot Spitzer Klage gegen GlaxoSmithKline ein. Er beschuldigte das Unternehmen, die Gesundheit und das Leben von Tausenden amerikanischer Kinder und Jugendlichen geschädigt zu haben. Das Unternehmen habe bewusst Unwahrheiten verbreitet. In mehreren langjährigen Prozessen wurde Glaxo in allen Punkten der Anklage schuldig gesprochen.5 Das Unternehmen akzeptierte die höchste Strafe, die ein US-Gericht je gegen einen Pharmakonzern verhängt hat.
Bei der Aufarbeitung des GlaxoSmithKline-Prozesses wurden auch die Daten von anderen Antidepressiva-Herstellern überprüft. Dabei stellte sich heraus, sämtliche neueren Antidepressiva erhöhen das Suizidrisiko. Daraufhin wurde der Warnhinweis auf Erwachsene ausgeweitet. Das Gesundheitsamt von Großbritannien ging noch einen Schritt weiter. Es empfahl, gar keine Antidepressiva mehr an unter 18-Jährige zu verschreiben.6 Kurze Zeit später schloss sich die Europäische Arzneimittelagentur (EMA) den Empfehlungen ihrer amerikanischen Kollegen an. Im Beipackzettel eines jeden modernen Antidepressivums sind jetzt auch in Deutschland Warnungen wegen erhöhter Suizidalität zu lesen.
Die hohen Strafen und der Imageschaden haben die Konzerne jedoch nicht zum Umdenken bewegt. Ein Jahr nach der Veröffentlichung der EMA-Empfehlung erwirkte der Konzern Eli Lilly eine Sonderregelung. Als einziges SSRI-Medikament darf Prozac bei depressiven Kindern und Jugendlichen eingesetzt werden.7 Ausgerechnet Prozac, das für das Auslösen einer quälenden inneren Unruhe und Schlaflosigkeit bekannt ist. Wieder wurde diese Ausnahmeregelung mit gefälschten Daten erreicht.8 Obwohl der Schwindel bereits seit 2009 aufgedeckt ist,9 besteht die Erlaubnis bis heute.
Fußnoten
1. Department of Justice (2012): GlaxoSmithKline to Plead Guilty and Pay $3 Billion to Resolve Fraud Allegations and Failure to Report Safety Data, vom 2. Juli 2012. Abgerufen am 05. 05. 2016 unter https://www.fda.gov/iceci/criminalinvestigations/ucm311065.htm.
2. Jureidini, J. N. und McHenry, L. B. (2011): Conflicted medical journals and the failure of trust, Account Res (Band 18), Nr. 1, Seite 45–54. [Ü. d. A.]
3. Trotz nachgewiesenem wissenschaftlichem Fehlverhalten haben die Herausgeber des Journals die Studie nicht zurückgezogen: Keller, M. B. et al. (2001): Efficacy of paroxetine in the treatment of adolescent major depression: a randomized, controlled trial, J Am Acad Child Adolesc Psychiatry (Band 40), Nr. 7, Seite 762–72. Abgerufen am 29. 04. 2016 unter https://www.jaacap.com/article/S0890-8567(09)60309-9/abstract. [Ü. d. A.]
4. West, Tony und Ortiz, Carmen M. (2011): United States vs. GlaxoSmithKline – C. A. No. 11–10398-RWZ. Abgerufen am 29. 04. 2016 unter https://www.justice.gov/sites/default/files/opa/legacy/2012/07/02/us-complaint.pdf.
5. Department of Justice (2012): GlaxoSmithKline to Plead Guilty and Pay $3 Billion to Resolve Fraud Allegations and Failure to Report Safety Data, vom 2. Juli 2012. Abgerufen am 05. 05. 2016 unter https://www.fda.gov/iceci/criminalinvestigations/ucm311065.htm.
6. Kelvin, R. (2009): Review: antidepressants are of limited efficacy in juvenile depression, Evid Based Ment Health (Band 12), Nr. 1, Seite 11.
7. European Medicines Agency (2006): Prozac. Abgerufen am 29. 04. 2016 unter https://www.ema.europa.eu/ema/index.jsp?curl=pages/medicines/human/referrals/Prozac/human_referral_000136.jsp.
8. Treatment for Adolescents With Depression Study, Team (2004): Fluoxetine, cognitive-behavioral therapy, and their combination for adolescents with depression: Treatment for adolescents with depression study (tads) randomized controlled trial, JAMA (Band 292), Nr. 7, Seite 807–820.
9. Vitiello, B.; Silva, S. G.; Rohde, P. et al. (2009): Suicidal events in the Treatment for Adolescents With Depression Study (TADS), J Clin Psychiatry (Band 70), Nr. 5, Seite 741–7; Högberg, Göran; Antonuccio, David O und Healy, David (2015): Suicidal risk from TADS study was higher than it first appeared, International Journal of Risk & Safety in Medicine (Band 27), Nr. 2, Seite 85–91.
Quelle: »Unglück auf Rezept – Die Antidepressiva-Lüge und ihre Folgen« Seite 40-43 von Peter und Sabine Ansari
Weitere Strafzahlungen gegen GSK:
- 26. August 2004: US-Bundesstaat New York gegen GSK: GSK zahlte 2,5 Mio. US-Dollar (1,7 Mio. €), um diesen Rechtsstreit beizulegen. Im Zuge des Verfahrens hieß es, die Unterdrückung von Forschungsergebnissen zu Paxil – die zeigten, dass dieses Antidepressivum bei Kindern das Risiko von Selbstmordgedanken und Suizid erhöhe – stelle einen »fortwährenden Betrug« dar.
- 26. April 2007: Die in ganz Amerika tätige Verbraucherschutzorganisation Public Citizen erwirkte einen verbesserten Vergleich für die Eltern von Tausenden Kindern, denen das Antidepressivum Paxil verschrieben worden war. Mit der Sammelklage gegen GSK wurde Schadenersatz gefordert. Zudem wurde der Pharmafirma vorgeworfen, Eltern in die Irre geführt zu haben, da sie diese nicht darüber aufgeklärt hatte, dass dieses Psychopharmakon für Kinder und Jugendliche unter 18 Jahren nicht nur wirkungslos, sondern gefährlich sei. GSK willigte ein, eine Vergleichssumme in Höhe von 63,8 Mio. Dollar (43,4 Mio. Euro) für die Opfer und Anwaltsgebühren zu zahlen.
- 2. Oktober 2008: US-Sammelklage wegen Paxil: Der Pharmariese GlaxoSmithKline (GSK) zahlte $ 40 Mio. (€ 27,2 Mio.), um ein langwieriges Rechtsverfahren beizulegen. Im Rahmen der US-Sammelklage wurde GSK vorgeworfen, Studien unterdrückt zu haben, die aufzeigen, dass Paxil wirkungslos war und es bei Kindern verstärkt zu Selbstmordgedanken und Suizid führen könnte. Die Vergleichssumme wurde den US-Krankenkassen zurückerstattet, die für Paxil gezahlt hatten.
Quelle: https://www.kvpm.de/fakten/schadensersatzklagen-wegen-psychopharmaka/
Als einziges SSRI-Medikament darf Prozac (Fluoxetin) bei depressiven Kindern und Jugendlichen eingesetzt werden. Der Hersteller Eli Lilly hatte eine Sonderregelung durch Vorlage gefälschter Studien erwirkt, die bis heute gilt.
Im aktuellen Beipackzettel von Fluoxetin heißt es:
Was ist Fluoxetin und wofür wird es angewendet?
Fluoxetin ist ein Arzneimittel zur Behandlung von depressiven Erkrankungen (Antidepressivum) und gehört zu der Arzneimittelgruppe der selektiven Serotonin-Wiederaufnahme-Hemmer (SSRI).
Fluoxetin wird angewendet:
bei Jugendlichen und Kindern ab 8 Jahren zur Behandlung von:
mittelgradigen bis schweren Episoden einer Major Depression, wenn die Depression nach 4 bis 6 Sitzungen nicht auf eine Psychotherapie anspricht. Der behandelnde Arzt wird einem Kind oder Jugendlichen mit einer mittelgradigen bis schweren Episode einer Major Depression eine Arzneimitteltherapie mit einem Antidepressivum jedoch nur in Verbindung mit einer gleichzeitigen Psychotherapie verordnen. […]
Was müssen Sie vor der Einnahme von Fluoxetin beachten?
Anwendung bei Kindern und Jugendlichen bis 18 Jahren
Fluoxetin darf nicht bei Kindern und Jugendlichen unter 18 Jahren mit Ausnahme von Patienten im Alter von 8 bis 18 Jahren mit mittelgradigen bis schweren Episoden einer Major Depression angewendet werden.
Zudem sollten Sie wissen, dass Patienten unter 18 Jahren bei Einnahme dieser Klasse von Arzneimitteln ein erhöhtes Risiko für Nebenwirkungen wie Suizidversuch, suizidale Gedanken und Feindseligkeit (vorwiegend Aggressivität, oppositionelles Verhalten und Wut) aufweisen. Dennoch kann Ihr Arzt einem Patienten unter 18 Jahren Fluoxetin verschreiben, wenn er entscheidet, dass dieses Arzneimittel im bestmöglichen Interesse des Patienten ist, um mittelgradige bis schwere Episoden einer Major Depression bei Kindern und Jugendlichen von 8 bis 18 Jahren zu behandeln. Wenn Ihr Arzt einem Patienten unter 18 Jahren Fluoxetin verschrieben hat und Sie darüber sprechen möchten, wenden Sie sich bitte erneut an Ihren Arzt. Sie sollten Ihren Arzt benachrichtigen, wenn bei einem Patienten unter 18 Jahren, der Fluoxetin einnimmt, eines der oben aufgeführten Symptome auftritt oder sich verschlimmert. Darüber hinaus sind die langfristigen sicherheitsrelevanten Auswirkungen von Fluoxetin in Bezug auf Wachstum, Reifung und kognitive Entwicklung sowie Verhaltensentwicklung in dieser Altersgruppe noch nicht nachgewiesen worden. […]
Quelle:Beipackzettel von Fluoxetin (Prozac)
Der Hersteller ist abgesichert, die Verantwortung wird auf den Arzt abgeschoben. Den Kindern und Jugendlichen hilft das allerdings gar nicht, solange der Arzt seiner Pflicht, die Eltern über diese Risiken und Nebenwirkungen aufzuklären, nicht oder nicht ausreichend nachkommt und für daraus entstehende Gesundheitsschäden nur sehr schwer, wenn überhaupt, haftbar gemacht werden kann. Hier müssten dringend entsprechende Gesetze erlassen werden, um Verantwortliche bei den Pharmaunternehmen, auch strafrechtlich für Gesundheitsschäden und den Tod von Kindern und Jugendlichen unter 18 Jahren durch die Einnahme von SSRI-Antidepressiva haftbar machen zu könnten. Solange dies nicht geschieht, werden Pharmaunternehmen an ihren Methoden nichts ändern.
Ein falsches Verständnis von Krankheit
Der Neurobiologe Gerald Hüther zeigt in seinem Buch »Was wir sind und was wir sein könnten: Ein neurobiologischer Mutmacher«, dass wir Menschen ein völlig falsches Verständnis von Krankheit haben. Er sagt:
Viele Menschen glauben noch immer, dass Gesundheit auf einem besonders hohen Maß an innerer Ordnung beruht und dass Krankheit durch die Störung dieser Ordnung verursacht wird. Sie betrachten den Arzt als einen Reparateur, der abgenutzte Teile identifiziert, wieder in Gang setzt oder, wenn das nicht geht, auswechselt.
Diese Erwartungshaltung vieler Menschen macht sich die Pharmaindustrie zunutze. Sie suggeriert durch die Präsentation eines einfachen Erklärungsmodells und cleverer Marketing-Strategien, dass psychische Krankheiten, wie Depressionen u. a. eine körperliche Ursache haben (ein Mangel an Botenstoffen im Gehirn), die durch die Einnahme von Psychopharmaka »repariert« werden können. Das stellt beide Seiten zufrieden: Der Psychiater kann seinen Patienten eine nachvollziehbare und einfache Lösung seines Problems anbieten und auf der anderen Seite werden die Erwartungen des Patienten, das seine Probleme schnell und unkompliziert zu lösen sind, erfüllt. Das führt zu einer wechselseitigen Abhängigkeit zwischen beiden.30
Allerdings kann nicht mal die Pharmaindustrie mit einer noch so cleveren Vermarktungsstrategie Menschen dazu bringen, sich selbst als Maschinen zu betrachten, die repariert werden können, wenn sie defekt sind. Dafür braucht es fest verankerte innere Überzeugungen. Hüther zeigt, dass diese in der Vergangenheit der zivilisierten westlichen Welt liegen, genauer im Industriezeitalter.
Hüther:
Um eine solche Vorstellung so nachhaltig im Gehirn zu verankern, muss es bei den Vertretern vorangegangener Generationen zu einer Aktivierung ihrer emotionalen Zentren im Gehirn gekommen sein, wenn sie wieder einmal erlebten und über das staunten, was Maschinen alles konnten.[…] Die noch heute verbreiteten und der Reparaturmedizin bis heute zugrunde liegenden Vorstellungen und Überzeugungen verdanken ihre Herausbildung einzig und allein der Bedeutsamkeit, die Maschinen während der Blütezeit des Maschinenzeitalters für Menschen damals gewonnen hatten.
Hüther zeigt in seinem Buch, dass Erfahrungen im Gehirn immer mit einer Emotion gespeichert werden: Was habe ich erfahren und wie habe ich mich dabei gefühlt. Je öfter ein Mensch gleiche Erfahrungen mit gleichen Emotionen macht, umso stärker wird diese Erfahrung mit dieser Emotion verknüpft und bildet immer breiter werdende Bahnen im Gehirn. Aus einem Nervenstrang wird ein Weg, dann eine Straße und schließlich eine breite Autobahn bis hin zu einem Automatismus. Ganz besonders stark werden Erfahrungen im Gehirn verankert, die bei uns Begeisterung auslösen. Deshalb lernen Menschen (insbesondere Kinder) Dinge, die sie mit Begeisterung tun, besonders schnell.31
Liest man nur wenige Berichte über die Errungenschaften des Maschinenzeitalters, begreift man, mit welcher Begeisterung und welchem Enthusiasmus die Einführung der Dampfmaschinen, der Eisenbahn, des Autos, des Telefons, der Flugzeuge bei den Menschen der damaligen Zeit in den Medien gefeiert worden ist. Man war fasziniert davon, bewunderte diese Maschinen, weil sie Leistungen erbrachten, zu denen kein Mensch je imstande gewesen wäre. Aber nicht nur die Leistungen, die Maschinen erbrachten, wurde mit Begeisterung aufgenommen, auch die immer wieder gemachte Erfahrung, dass jede Maschine prinzipiell repariert werden konnte, wenn sie mal nicht mehr funktionierte wurde begeisternd registriert.32
Hüther:
Dadurch kam es im Hirn der Menschen damals, häufiger als wir uns das heute vorstellen können, zur Aktivierung der emotionalen Zentren, die Gießkanne der Begeisterung in ihrem Hirn ging an, und die dabei vermehrt freigesetzten neuroplastischen Botenstoffe sorgten dafür, dass die im Zustand der Begeisterung aktivierten Netzwerke auch gut gedüngt wurden. So wurde die Vorstellung in den Hirnen unserer Vorfahren verankert, dass Maschinen etwas Großartiges sind und sie selbst am liebsten auch, wie Maschinen funktionieren würden. […] Je mehr die Patienten in diesem Reparaturdenken gefangen bleiben, umso stabiler ist die Nachfrage nach entsprechenden Reparaturleistungen und umso besser sind die Verdienstmöglichkeiten für die Vertreter dieser Reparaturmedizin.
Irren ist menschlich
»Jeder Mensch kann irren, aber Dummköpfe verharren im Irrtum!« Dieses Zitat des römischen Rechtsgelehrten Marcus Tullius Cicero verdeutlicht, wie schwer es uns Menschen fällt, Fehler zuzugeben und sich selbst einzugestehen, dass man sich geirrt hat. Ärzte, Politiker, Wissenschaftler, Autoren und Patienten, die die Serotonin-These der Pharmaindustrie vertreten haben, gelehrt haben oder daran geglaubt haben (daran glauben wollten) müssten spätestens jetzt zugeben, dass sie sich geirrt haben. Sie müssten sich eingestehen können, dass sie sich jahrzehntelang von den Pharmafirmen haben täuschen und belügen lassen. Jeder müsste sich den Vorwurf gefallen lassen, sich nicht ausreichend informiert zu haben, diese These nicht in Frage gestellt zu haben und selbst dann weiter daran festgehalten zu haben, als zweifelsfrei bewiesen wurde, dass diese These falsch ist.
Wer gibt schon gerne zu, dass er ein Dummkopf war oder gar noch immer ist?
Dissonanzreduktion: Warum wir uns lieber blenden lassen, als uns der Realität zu stellen?
Warum sich die meisten Menschen lieber blenden lassen, als sich der Realität zu stellen dazu hat die Sozialpsychologie eine logische und wissenschaftlich nachgewiesene Erklärung: Die Dissonanzreduktion. Dieser Begriff wurde von dem Sozialwissenschaftler Leon Festinger aufgrund eines bemerkenswerten Geschehens geprägt:
Das Phänomen der kognitiven Dissonanz
Vor etwa einem halben Jahrhundert veräußerten die Anhänger eines kultischen Glaubens in Wisconsin all ihre Habe, weil ihrer Anführerin prophezeit worden war, dass der Weltuntergang in Form einer gewaltigen Überschwemmung unmittelbar bevorstehe. Anschließend versammelten sich die Sektenmitglieder auf dem höchsten Berg der Umgebung, um gemeinsam die Apokalypse zu erwarten und als Auserwählte von einem UFO gerettet zu werden. Der Weltuntergang trat aber bekanntlich nicht ein, und die Gläubigen standen nun ratlos auf dem Berg.
Leon Festinger interessierte sich dafür, wie sie mit dieser herben Enttäuschung ihrer Erwartung zurechtkommen würden, und machte eine überraschende Entdeckung. Statt etwa frustriert zu sein, an ihrem Glauben zu zweifeln oder gar ihren grotesken Irrtum einzusehen, hatten die vermeintlichen Auserwählten umgehend eine neue Theorie entwickelt: Zweifellos handele es sich hier um eine Prüfung der Festigkeit ihres Glaubens.
Damit war der Widerspruch zwischen Wirklichkeit und Überzeugung beseitigt, und Leon Festinger hatte das Phänomen der kognitiven Dissonanz entdeckt.
Wenn Menschen eine Diskrepanz zwischen ihren Erwartungen und der Realität erleben, die sich praktisch nicht beseitigen lässt, erzeugt das ein tiefes Unbehagen und damit das dringende Bedürfnis, die Dissonanz zum Verschwinden zu bringen oder sie wenigstens zu reduzieren. Daher wird die Wahrnehmung der Wirklichkeit der eigenen Überzeugung angepasst, weshalb Raucher Lungenkrebsstatistiken für überbewertet halten und Anlieger von Kernkraftwerken das Strahlungs- und Unfallrisiko regelmäßig niedriger einschätzen als Menschen, die weit entfernt von Atommeilern leben.
Quelle:»Selbst Denken – Eine Anleitung zum Widerstand« von Harald Welzer, Seite 32 und 33
Wirksame alternative Behandlungsmethoden
Wichtig: Um das Risiko von Fehldiagnosen zu mindern, sollte vor jeder Verordnung von Psychopharmaka oder dem Einleiten einer Psychotherapie oder alternativen Behandlung zunächst eine gründliche Untersuchung der Schilddrüse erfolgen. Die Problematik ist schon lange bekannt. Die Symptome einer Unterfunktion der Schilddrüse und einer Depression oder Angst- und/oder »Panikstörung« sind nahezu identisch. Daher kommt es bei jedem 10. Patienten zur Fehldiagnose Depression oder Angststörung, wie der Arzt Dr. Joachim Strienz in seinem Ratgeber Schilddrüsenunterfunktion – Besser auf die Symptome achten. Ein Ratgeber für Patienten
schreibt.
Lies daher bitte die Informationen auf dieser Seite durch:
Empfohlene Untersuchungen und Behandlungen
Es gibt gut wirksame Alternativen zur Behandlung einer Depression, die ich Ihnen hier kurz vorstellen möchte. Im ersten Teil werde ich Ihnen verschiedene neuere Verhaltenstherapien vorstellen, die auf der buddhistischen Psychologie beruhen und deren Wirksamkeit durch zahlreiche Studien belegt ist. Im zweiten Teil werde ich Ihnen verschiedene Nahrungsergänzungsmittel vorstellen, die ein »Serotonin-Defizit-Syndrom« durch die Gabe von Serotonin in natürlicher Form beseitigen können. Diese Nährstoffe kombiniert mit einer entsprechenden Ernährung können Depressionen und Ängste natürlich wirksam behandeln ohne die zum Teil gefährlichen Nebenwirkungen von Antidepressiva.
Neuere Verhaltenstherapien und Trainings
»Achtsamkeitsbasierte kognitive Verhaltenstherapie« (MBCT)
Im Jahre 2008 wurde an der Universität von Oxford die »achtsamkeitsbasierte kognitive Verhaltenstherapie« (MBCT) durch Professor Mark Williams entwickelt. Diese Verhaltenstherapie kombiniert die von Jon Kabat-Zinn entwickelte »achtsamkeitsbasierte Stressreduktion« (MBSR) mit der kognitiven Verhaltenstherapie.
Studien konnten die Wirksamkeit von MBCT bei leichten bis mittelschweren Depressionen nachweisen. Das englische Gesundheitsministerium empfiehlt daher in seinen neuen Leitlinien MBCT als Standardtherapie bei leichten bis mittelschweren Depressionen und zur Rückfallprevention bei Depressionen. Antidepressiva werden nur noch bei schweren Depressionen empfohlen.
Meditation und Depression:
Studien haben bewiesen, dass das von Mark Williams und Kollegen entwickelte und in diesem Buch vorgestellte 8-Wochen-Programm in »achtsamkeitsbasierter kognitiver Therapie« (MBCT) das Risiko, an einer Depression zu erkranken, signifikant reduziert.
Bei Patienten, die bereits drei oder mehr Depressionsschübe erlebt haben, geht die Gefahr eines Rückfalls sogar um 40 bis 50 Prozent zurück.1 Damit wurde erstmals gezeigt, dass eine in symptomfreien Zeiten erfolgende psychologische Behandlung gegen Depressionen einem Rückfall tatsächlich vorbeugen kann.
ln ihren Empfehlungen zur Behandlung von Depressionen empfiehlt das britische »National Institute for Health and Clinical Excellence« (NI CE) mittlerweile MBCT für Patienten, die bereits drei oder mehr Depressionsschübe erlitten haben. Auch die Arbeiten von Maura Kenny in Adelaide und Stuart Eisendrath in San Francisco deuten darauf hin, dass MBCT eine effiziente Strategie für Patienten sein kann, die auf andere Behandlungen wie Antidepressiva oder kognitive Therapieformen nicht ansprechen.2
Meditation contra Antidepressiva:
Wir werden oft gefragt, ob die Schulung der Achtsamkeit parallel zur Einnahme von Antidepressiva erfolgen oder diese ersetzen kann. Die Antwort auf beide Fragen lautet Ja. Studien in Professor Kees van Heeringens Klinik im belgischen Gent zeigen, dass Patienten noch während der medikamentösen Behandlung mit der Schulung der Achtsamkeit beginnen können. Es wurde festgestellt, dass Achtsamkeit die Rückfallhäufigkeit von 68 auf 30 Prozent sinken ließ, obwohl die Probanden mehrheitlich (etwa gleich viele in der MBCT- und der Kontrollgruppe) Antidepressiva einnahmen.3
Im Hinblick auf die Frage, ob Meditation eine Alternative zur medikamentösen Behandlung sein kann, lieferten Willem Kuyken und Kollegen in Exeter sowie Zindel Segal und Kollegen in Toronto den Beweis, dass Patienten, die die Antidepressiva abgesetzt und stattdessen einen 8-Wochen-Kurs in MBCT absolviert hatten, sich genauso gut oder besser entwickelten als diejenigen, die die Medikamente weiternahmen.
Quelle: »Meditation im Alltag« von Mark Williams und Danny Penman
Fußnoten: 1. Ma, J., und Teasdale, J.D. (2004), »Mindfulness-based cognitive therapy for depression: Replication and exploration of differential relapse prevention effects«, Journal of Consulting and Clinical Psychology, 72, S. 31–40.
2. Kenny, M.A., und Williams, J.M.G. (2007), »Treatment-resistant depressed patients show a good response to Mindfulness-Based Cognitive Therapy« Behaviour Research and Therapy, 45, S. 617–665; Eisendrath, S.J. Delucchi, K., Bitner, R., Fenimore, P., Smit, M., und McLane, M. (2008), »Mindfulness-Based Cognitive Therapy for Treatment-Resistant Depression: A Pilot Study«, Psychotherapy and Psychosomatics, 77, S. 319–320; Kingston, T., et al. (2007), »Mindfulness-based cognitive therapy for residual depressive symptoms«, Psychology and Psychotherapy, 80, S. 193–203.
3. Godfrin, K., und van Heeringen, C. (2010), »The effects of mindfulness-based cognitive therapy on recurrence of depressive episodes, mental health and quality of life: a randomized controlled study«, Behaviour Research and Therapy, DOI: 10.1016/j.brat.2010.04.006.
Mehr Informationen über MBSR und MBCT erhälst Du auf der Website des MBSR-MBCT Verband Deutschland. Der Verband bietet Seminare und Kurse in MBSR (»Achtsamkeitsbasierte Stressreduktion«) und MBCT (»Achtsamkeitsbasierte kognitive Verhaltenstherapie«). Hier findest Du auch ein Verzeichnis mit qualifizierten Achtsamkeitslehrerinnen und -lehrern.
Literaturempfehlungen zu MBCT:
- Das MBCT-Arbeitsbuch Ein 8-Wochen-Programm zur Selbstbefreiung von Depressionen und emotionalem Stress – John Teasdale, Mark Williams & Zindel Segal:
- Falls Sie jemals für einen kürzeren oder längeren Zeitraum zutiefst unglücklich mit Ihrem Leben waren oder noch sind, wissen Sie, wie schwierig es sein kann, etwas dagegen zu tun. Wie sehr Sie sich vielleicht auch bemühen, es wird einfach nicht besser – jedenfalls nicht auf Dauer.
Das achtwöchige MBCT-Programm (die Abkürzung MBCT steht für Mindfulness-Based Cognitive Therapy = Achtsamkeitsbasierte Kognitive Therapie) wurde speziell entwickelt, um Menschen zu helfen, mit anhaltenden unerwünschten inneren Zuständen und Stimmungen umgehen zu lernen. MBCT wurde wissenschaftlich untersucht und hat sich in klinischen Studien weltweit als wirksame Methode bei Depressionen, Angstzuständen und einer ganzen Reihe anderer psychischer Probleme erwiesen.
Dieses praktische Arbeitsbuch führt Sie sehr anschaulich Schritt für Schritt durch das MBCT-Programm. Sie können es im Rahmen eines Gruppenseminars, einer Einzeltherapie oder auch als Selbsthilfe-Ratgeber benutzen. Die geführten Übungen auf der beiliegenden MP3-CD sind eine zusätzliche Unterstützung. (Quelle: Buchumschlag).
Verlag: Arbor (28. September 2015) | ISBN: 978-3867811200. - Der achtsame Weg durch die Depression von Mark Williams, John Teasdale, Zindel Segal & Jon Kabat-Zinn
- Der achtsame Weg durch die Depression wurde für all jene geschrieben, die an Depression oder chronischer Unzufriedenheit leiden und auf der Suche nach einem Weg sind, ihr Leben zufriedener und ausgeglichener zu gestalten.
In diesem Grundlagenwerk entfalten drei der führenden Vertreter der kognitiven Psychotherapie gemeinsam mit Jon Kabat-Zinn die theoretischen Grundlagen der Achtsamkeitspraxis– am Beispiel der Begleitung von Menschen, die an Depression erkrankt sind.
Verlag: Arbor; Auflage: 1. Neuausg. (8. Juni 2009) | ISBN: 978-3936855807.
Akzeptanz- und Commitmenttherapie (ACT)
Auch für die Akzeptanz- und Commitmenttherapie (ACT) liegen Studien über die Wirksamkeit insbesondere bei Ängsten und Depressionen vor.33
ACT wird insbesondere in den USA und Australien sehr erfolgreich bei verschiedenen psychischen Störungen angewendet.
Literaturempfehlungen zu ACT:
- »Raus aus der Glücksfalle – Ein Umdenk-Buch in Bildern« von Russ Harris
- »Wer dem Glück hinterherrennt, läuft daran vorbei – ein Umdenkbuch« von Russ Harris
- »Wer vor dem Schmerz flieht, wird von ihm eingeholt – Unterstützung in schwierigen Zeiten« von Russ Harris
- »Mit Ängsten und Sorgen erfolgreich umgehen: Ein Ratgeber für den achtsamen Weg in ein erfülltes Leben mit Hilfe von ACT« von John P. Forsyth, Georg H. Eifert
- »Das Leben annehmen. So hilft die Akzeptanz- und Commitmenttherapie (ACT)« von Matthias Wengenroth
Mehr Informationen über ACT:
- Deutschsprachigen Gesellschaft für Kontextuelle Verhaltenswissenschaften (DGKV)
- Offizielle deutsche Seite zur »Akzeptanz- und Commitment-Therapie« mit einer kompakten Erklärung des Konzeptes von ACT sowie Arbeitsmaterialien, Empfehlungen zu Fachliteratur und Selbsthilfe, relevante Links sowie ein Verzeichnis von ACT-Therapeuten, Coaches und Kliniken, die mit ACT arbeiten.
- Association for Contextual Behavioral Science (ACBS)
- Deutschsprachige Unterseite der ACBS mit Informationen rund um ACT, deutschen Arbeitsmaterialien u. a. zu den Büchern von Russ Harris und einer Liste von deutschsprachigen ACT-Websites.
Natürliche Nährstofftherapie zur Behandlung von Depressionen und dem Burn-out-Syndrom
Zunehmend an Bedeutung in der Behandlung von Depressionen, wie auch vielen anderen Erkrankungen, gewinnt die Nährstofftherapie. Diese umfasst sowohl die orthomolekulare Therapie als auch die medizinische Ernährungstherapie. Orthomolekular bedeutet übersetzt die Einnahme der richtigen (ortho-) Moleküle oder Substanzen
.
Zu den Nährstoffen zählen alle körpereigenen Stoffe, wie
- Vitamine
- Mineralstoffe
- Spurenelemente
- Hormone
- Fettsäuren
- Aminosäuren
Die orthomolekulare Medizin umfasst die Vorbeugung vor Erkrankungen, Behandlung von Risikofaktoren und Therapie von bereits vorhandenen Beschwerden. Die Definition dieser Therapierichtung stammt vom 2-fachen Nobelpreisträger (Frieden und Chemie) Linus Pauling:
Orthomolekulare Medizin dient der Erhaltung guter Gesundheit wie auch der Behandlung von Krankheiten, indem die Konzentrationen körpereigener, für die Gesundheit wichtiger Substanzen verändert werden.
Es bedeutet, dass man körpereigene Stoffe einsetzt, um Gesundheit zu erhalten bzw. wiederherzustellen oder Krankheit zumindest zu lindern. In der Regel können wir alle wichtigen Nährstoffe in ausreichender Menge über die richtige Ernährung aufnehmen. Dennoch gibt es bestimmte Nährstoffe, die aus unterschiedlichen Gründen, z.B. bestimmte Erkrankungen nicht oder nicht ausreichend genug über die Nahrung aufgenommen werden können.
Dazu zählen auch Depressionen bzw. das Burn-out-Syndrom.
Die Gabe von zusätzlichen Nährstoffen erfolgt in der Regel in der Form von sogenannten »Nahrungsergänzungsmitteln«, die nicht verschreibungspflichtig sind und deren Kosten somit auch nicht von den Krankenkassen übernommen werden.
Im folgenden werde ich zeigen, welche Stoffe das sind und welche Bedeutung sie haben. Alle Empfehlungen stammen aus dem Grundlagenwerk Nährstofftherapie – Orthomolekulare Medizin in Prävention, Diagnostik und Therapie von Dr. med. Volker Schmiedel, das ich ebenfalls sehr empfehlen kann. Das Buch bietet einen klaren Überblick über
- eine gesunde und bedarfsgerechte Ernährung
- wichtige Nahrungsmittel und deren Nährstoffgehalt
- die Bedeutung der Ernährungstherapie
- Einflüsse auf Gehalt und Aufnahme der Nährstoffe
- alle wichtigen Nährstoffe
Dazu enthält es konkrete Empfehlungen zur kombinierten Nährstofftherapie bei bestimmten Erkrankungen, wie Depressionen, Burn-out-Syndrom und Schlafstörungen.
Wichtig: Vor jeder Einnahme von Nährstoffen in Form von »Nahrungsergänzungsmitteln« sollte eine Labordiagnostik erfolgen, um festzustellen, ob überhaupt ein Nährstoffmangel vorliegt. Der Sinn einer guten Nährstofftherapie ist es nicht, Nährstoffe in Form von »Nahrungsergänzungsmitteln« einfach ohne Befund einzunehmen. Bei manchen Erkrankungen kann das sogar schaden. Ich empfehle eine solche Therapie daher bei einem erfahrenen und qualifizierten Arzt durchzuführen, da diese Therapie komplex ist. Diese Ärzte arbeiten ausschließlich auf Privatbasis, kein Kassenarzt kann diese Untersuchungen, die Diagnostik leisten, das sprengt sein Budget. Hier müsste ein Umdenken bei den Krankenkassen stattfinden.
Eine Möglichkeit einen qualifizierten Arzt zu finden ist die Website der »Deutsche Gesellschaft für Prävention und Anti-Aging-Medizin e. V. (GSAAM)«. Der Arzt sollte idealerweise eine Zertifizierung haben (erkennbar an den Symbolen).
Nach einem Arzt kannst Du auch auf der Website von »Neurolab« suchen:
Die Firma »Neurolab« bietet einen sogenannten »Neurostress-Test« an. Hier werden die wichtigen Botenstoffe Serotonin, Dopamin, Adrenalin, Noradrenalin, DHEA, GABA, Glutamat sowie Cortisol bestimmt. Welche biologischen Funktionen diese haben, erfährst Du auf der Website von »Neurospot«, einem weiteren Anbieter des Neurostress-Tests:
Es kann auch sinnvoll sein einen Neurostress-Test zu machen. Bitte bespreche das mit Deinem Arzt, da dieser nur von ihm angefordert werden kann. Der Test kostet etwa 250 Euro. Die Botenstoffe können aber auch einzeln bestimmt werden.
Die folgenden Empfehlungen zur Nährstofftherapie beziehen sich ausschließlich auf Depressionen und Burn-out-Syndrom sowie damit oft verbundenen Schlafstörungen. Alle Empfehlungen sind aus dem Buch von Dr. Schmiedel. Ich liste hier nur die Nährstoffe auf, die zu beachten sind. Empfehlungen über die Dosierung oder zur Messung kannst Du dem Buch entnehmen und hängen vom Laborbefund und der Ausprägung der Erkrankung ab. Überlasse dies bitte einem kompetenten und erfahrenen Arzt. Dies soll nur ein Übersicht sein, die aufzeigt, worauf Du achten solltest.
Vorteilhafte Nährstoffe bei Burn-out-Snydrom
Falsche Ernährung und Nährstoffmangelzustände sind nicht die Hauptursache des Burn-out-Syndroms, können es aber verstärken.
- Omega-3-Fettsäuren verbessern den Schlaf, modulieren das vegetative Nervenssystem und erhöhen die Resilienz.
- Ein Magnesium-Defizit kann Erschöpfung verursachen und die Stressresistenz herabsetzen. Eine neue Studie belegt, dass Magnesium eine bessere antidepressive Wirkung hat als Antidepressiva.
- Eisenmangel ist eine der häufigsten Ursachen für Erschöpfung. Gemessen wird hier das Speichereisen Ferritin.
- Kalium
- Vitamin-D
- Folsäure
- Vitamin B-12
- Taurin ist ein Aminosäurederivat, welches die Energie deutlich verbessern kann.
- Karnitin
- Q10
Vorteilhafte Nährstoffe bei Depressionen
Bei Depressionen seelisch stabilisierend wirken:
- Omega-3-Fettsäuren; haben sich in Interventionsstudien als eindeutig antidepressiv erwiesen.
- Magnesium
- die Vitamine B1, B6, B12 (am besten als Vitamin-B-Komplex
- Vitamin D
Wenn der Verdacht auf einen Serotonin-Mangel (Serotonin-Defizit-Syndrom) besteht (z.B. zusätzlich Durchschlafstörungen, Süßhunger), sind besonders gute Erfolge bei leichten bis mittelschweren Depressionen zu erzielen mit:
- Tryptophan, alternativ 5-HTP
- Zink
- Vitamin B6
5-HTP (5-Hydroxytryptophan)
Die folgenden Empfehlungen sind aus dem hervorragenden Buch Was die Seele essen will – Die Mood Cure von Julia Ross. Das Buch basiert auf fundierten wissenschaftlichen Studien, die zeigen, wie wir durch natürliche Nahrungsergänzungsmittel und eine nährstoffreiche Ernährung Depressionen und Ängste wirksam behandeln können ohne die zum Teil gefährlichen und schweren Nebenwirkungen von modernen Antidepressiva. Das Buch stellt diese Nahrungsergänzungsmittel ausführlich vor. Mit verschiedenen Fragebögen und Test finden Sie heraus, an welchen Nährstoffen es Ihnen mangelt. Dazu bekommen Sie verschiedene detaillierte Pläne, wie Sie diese beseitigen. Außerdem bekommen Sie viele Rezepte für eine solche Ernährung. Insbesondere 5-HTP (5-Hydroxytryptophan) und Tryptophan/L-Tryptophan werden zur Behandlung eines Serotonin-Defizit-Syndroms eingesetzt.
Buchempfehlung: Was die Seele essen will: Die Mood Cure von Julia Ross

© Klett-Cotta
Kurzbeschreibung
Die Mood Cure: Wie Sie Ihre seelische Befindlichkeit durch gezielte Ernährung ins Gleichgewicht bringen können.
- Konkurrenzloses Konzept, zur Selbsthilfe geeignet
- Seelische Probleme durch Ernährungsumstellung heilen
- Enthält Fragebögen, sofort anwendbare Behandlungspläne und Kochrezepte
- basiert auf jahrelanger, klinischer Erfahrung
Viele Menschen leiden unter Ängsten, Stress, Essstörungen oder an Stimmungsproblemen bis hin zu Depressionen. Schon mit ausgewogener Ernährung und der gezielten Zufuhr von Nahrungsergänzungsmitteln können wir unsere seelische Gesundheit zurückgewinnen.
Die Mood Cure [mu:d kjur] hilft Ihnen bei:
- Stress
- Reizbarkeit
- geringem Selbstwert
- AD(H)S
- jahreszeitlich bedingter Niedergeschlagenheit
- Verstimmungen bis hin zu Depressionen
- Ängsten
- PMS (prämenstruelles Syndrom)
- hormoneller Unausgewogenheit
- Schlafstörungen
- Suchtproblemen
- Essstörungen
- Lebensmittelunverträglichkeiten
Schritt 1: Das Buch bewertet Ihr emotionales Profil mit einem vierteiligen Fragebogen.
Schritt 2: Sie erkennen das zugrunde liegende chemische Ungleichgewicht in Ihrem Körper.
Schritt 3: Sie erhalten einen zielgerichteten Plan für Nahrungsergänzungen, »Gute-Laune-Lebensmittel« und Gerichte, die Ihr Körper wirklich braucht.
Schritt 4: Das Buch bietet speziell ausgearbeitete Behandlungspläne bei hormoneller Unausgewogenheit, Lebensmittelunverträglichkeiten, Sucht und Schlafstörungen.
Die fast sofortige Lösung für die meisten auf niedrigem Serotonin basierenden Probleme ist ein teures Nahrungsergänzungsmittel, das aus einer afrikanischen Bohne (Griffonia) hergestellt wird. Es handelt sich um 5-HTP (5-Hydroxytryptophan) und ist über das Internet erhältlich. Ihr Körper kann sein eigenes 5-HTP in Serotonin umwandeln, jedoch gibt es einen Haken: Es muss ausreichend Tryptophan aus der Nahrung zur Verfügung stehen, und es ist gut möglich, dass dies nicht der Fall ist. Wenn Sie jedoch ein 5-HTP-Präparat einnehmen, ist die Serotoninproduktion nicht länger abhängig vom Tryptophan, das Sie eigentlich aus der Nahrung bekommen, vielleicht aber auch nicht. Das bedeutet, dass Sie schnell und sogar auf natürliche Weise Ihre Serotoninvorräte auffüllen können und innerhalb von Minuten spüren werden, wie Ihr wahres emotionales Ich zurückkommt.
Als ein Antidepressivum ist 5-HTP so wirksam, dass es bereits mehrfach vielen der bewährtesten Antidepressiva, einschließlich Prozac (Fluoxetin), gleichkam oder diese übertraf, ohne die negativen Nebenwirkungen, die diesen Medikamenten so oft zugesprochen werden. In einer Studie von 1980 wurden 99 Patienten, die seit durchschnittlich neun Jahren stark depressiv waren, 5-HTP-Ergänzungsmittel verabreicht. Fast die Hälfte von ihnen wurde komplett geheilt, wobei der Rest erhebliche Verbesserung erfuhr.34
Zahlreiche andere Studien bestätigten die beachtliche Sicherheit und Wirkung von 5-HTP, sogar im Vergleich zu rezeptpflichtigen Antidepressiva:
- Der Hersteller von Prozac, Eli Lilly, führte kürzlich eine Studie durch, in der 5-HTP mit Prozac (Fluoxetin) kombiniert wurde. Die Serotoninaktivität wurde durch Prozac alleine um 150 Prozent erhöht. Nachdem 5-HTP hinzugefügt wurde, waren es 615 Prozent.
- Es gibt Studien, in denen 5-HTP mit Luvox (Fluvoxamin), einem wirksamen Antidepressivum, ähnlich wie Prozac, aber in Europa bekannter, verglichen wurde. Das Resultat war, dass (1) 5-HTP 68 Prozent der depressiven Patienten zu Besserung verhalf, im Vergleich zu Luvox mit 62 Prozent;35 (2) sowohl 5-HTP als auch Luvox das Depressionsniveau um 50 Prozent verbessert haben, wobei 5-HTP eine 11 Prozent geringere Ausfallrate als Luvox hatte.36
- In einer anderen Studie beseitigte 5-HTP Angstsymptome in 58 Prozent der Fälle, im Gegensatz zu Luvox mit 48 Prozent.37
- In Bezug auf die Nebenwirkungen verursachen Serotonin-Wiederaufnahmehemmer (SSRI), wie Prozac und Zoloft, sexuelle Dysfunktion bei 50 bis 75 Prozent der Verwender, während 5-HTP-Studien keine sexuelle Dysfunktion und nur wenige Nebenwirkungen aufzeigten.38,39 In einer Studie hatte 5-HTP sogar weniger Nebenwirkungen als das Placebo!
Etwa 85 Prozent unserer Dunkle-Wolke-Patienten, die 5-HTP ausprobiert haben, so wie Lynne, haben eine beachtliche Verbesserung ihrer Stimmung und Sichtweisen erfahren. Die Chancen, dass es Ihnen hilft, stehen ungeheuer gut für Sie. Allerdings funktioniert 5-HTP nicht bei jedem. Wenn Sie sich nach einer Woche mit einer Dosis von 300 mg 5-HTP am Tag nicht besser fühlen, können Sie eines der anderen hervorragenden serotoninerhöhenden Mittel verwenden, die ich als nächstes beschreibe.
Persönliche Produktemfehlung:
Ich nehme das stufenweise wirksame 5-HTP von BIOVEA. Es ist aus 100% Griffonia und der große Vorteil gegenüber anderen Produkten ist die stufenweise Abgabe über den ganzen Tag verteilt, so ist eine gleichbleibende Wirkung über den ganzen Tag garantiert. Außerdem kann die Einnahme von 5-HTP zu Müdigkeit führen, besonders wenn es wie bei allen anderen Produkten auf ein Mal freigesetzt wird.
BIOVEA 5-HTP Time Release 100mg
Andererseits kann diese Wirkung bei Schlafstörungen auch erwünscht sein, dann empfehle ich das Produkt von Kurkraft, da es vegan, glutenfrei, laktosefrei und frei von Zusatzstoffen ist.
Ich erhalte für diese Empfehlungen keinerlei finanzielle oder sonstige Zuwendungen der Hersteller.
Tryptophan/L-Tryptophan
Etwa 15 Prozent meiner Patienten mit Serotoninmangel brauchen Hilfe bezüglich der Nährstoffe, die über das hinausgeht, was 5-HTP bieten kann. Sie haben festgestellt, dass 5-HTP bei ihnen entweder überhaupt keine Wirkung hatte oder sie schläfrig machte, leichte Übelkeit hervorrief oder Sie in einer anderen Art und Weise unbehaglich fühlen ließ. (Beachten Sie: Falls bei Ihnen irgendwelche negativen Symptome durch das 5-HTP oder ein anderes Präparat auftreten, nehmen Sie es nicht mehr!) Wenn Sie zu den Menschen gehören, die nicht gut auf das 5-HTP reagieren, gibt es zwei ausgezeichnete Alternativen. Eine oder beide sollten für Sie genau das Richtige sein.
Die erste ist die Aminosäure, die ich schon als die einzigartige Nahrungsquelle für sowohl 5-HTP als auch Serotonin erwähnt habe. Es ist die Aminosäure Tryptophan. Sie wissen bereits, dass proteinreiche Nahrungsmittel diese sehr besondere Aminosäure enthalten, jedoch wissen Sie vielleicht nicht, dass Tryptophan ebenso als Nahrungsergänzungsmittel erhältlich ist. In seiner konzentrierten Form zwischen den Mahlzeiten eingenommen wird es viel schneller umgewandelt, als wenn es aus dem Essen aufgenommen wird, wo es nicht so konzentriert enthalten ist und mit den ganzen anderen Aminosäuren im Blutkreislauf darum kämpfen muss, in Ihr Gehirn zu gelangen. Unsere Patienten haben festgestellt, dass die Tryptophan-Präparate genauso schnell wirken wie 5-HTP, und die Forschung zeigt, dass es ebenso beeindruckend ist:
Wieder und wieder haben Studien gezeigt, dass das Weglassen von Tryptophan aus unserer Ernährung den Serotoninspiegel senkt und das Auftreten von Depressionen (einschließlich Winterdepression), Schlafstörungen, Panik und Wut erhöht sowie Bulimie und Drogenabhängigkeit auslöst. Im Gegensatz dazu kann zusätzliches Tryptophan in Form von Nahrungsergänzungsmitteln den Serotoninspiegel um 200 Prozent40 erhöhen und all die Dunkle-Wolke-Probleme verhindern oder umkehren.41
Die günstigen Auswirkungen des Tryptophans auf den Schlaf sind legendär, und Studien belegen auch seine Stärke bei PMS42 und Fibromyalgie.43
Manche Psychiater möchten ihren Patienten, die auf Antidepressiva alleine nicht ausreichend ansprechen, unbedingt helfen und verabreichen zusätzlich Tryptophan, mit positiven Ergebnissen: In einer britischen Studie wurde solchen solchen Patienten Tryptophan gegeben. Daraufhin verringerten sich die depressiven Symptome plötzlich um mehr als 50 Prozent.44 In einer anderen Studie erhöhte Tryptophan, wenn es mit Prozac kombiniert wurde, die Schnelligkeit der antidepressiven Wirkung und ließ die Schlafstörungen verschwinden, die Prozac verursachte.45
Tryptophan verwandelt sich nicht nur innerhalb von Minuten in 5-HTP und dann in Serotonin (und Melatonin), es kann auch dazu verwendet werden, das wichtige B-Vitamin Nicotinsäure und viele andere wertvolle Enzyme im Körper herzustellen.
Das Glücksgewächs: Johanniskraut
Neben 5-HTP und Tryptophan ist der einzige wirklich effektive Serotoninförderer, den ich kenne, das alte pflanzliche Heilmittel Johanniskraut. Ein Großteil der Forschung an Johanniskraut wurde in Deutschland betrieben, wo sich dieses Kraut als Antidepressivum besser verkauft als Fluoxetin. Der Grund dafür ist, dass man herausgefunden hat, dass es genauso gut, wenn nicht sogar besser wirkt als Prozac und ähnliche Medikamente, dazu mit nur wenigen Nebenwirkungen:
In einer Studie, in der Johanniskraut und Prozac miteinander verglichen wurden, hatten die beiden die exakt gleiche Wirksamkeit. Beide verbesserten die Symptome von Depressionen um 48 Prozent.46
In einer anderen derartigen Studie, in der das Kraut mit Prozac verglichen wurde, sorgten beide für eine Verbesserung von etwas über 50 Prozent.47
Wir haben festgestellt, dass Johanniskraut oft dabei hilft, den Serotoninspiegel zu erhöhen, wenn es die Aminosäuren aus irgendwelchen Gründen nicht schaffen. Während wir die Wirkung von Nährstoffen wie 5-HTP und Tryptophan im Gehirn kennen, ist es bei Johanniskraut, wie bei den meisten Kräutern (und den Präparaten, die häufig daraus hergestellt werden), ein Rätsel. Manchmal kombinieren wir erfolgreich Johanniskraut mit 5-HTP oder Tryptophan.
Vitamin B6 und Kryptopyrrolurie/Hämopyrrollaktamurie (KPU/HPU)
Zusätzliches Vitamin B6 kann sehr hilfreich sein, da B6 die Umwandlung von Tryptophan und 5-HTP in Serotonin ermöglicht. Das bekannteste Symptom des B6-Mangels ist schlechte oder überhaupt keine Erinnerung an Träume (oder häufige Albträume). Wenn die oben genannten Nährstoffe plus Ihrem Basis-Multivitamin- und B-Komplex helfen, jedoch Ihre Stimmungsprobleme nicht vollständig beseitigen, sollten Sie es mit zusätzlichem B6versuchen. Für Menschen mit einem genetisch bedingten Problem der Vitamin-B6-Verwertung, Kryptopyrrolurie/Hämopyrrollaktamurie genannt, ist die Einnahme von zusätzlichem B6 entscheidend. Sehen Sie sich den Kryptopyrrolurie/Hämopyrrollaktamurie-Fragebogen am Ende bei den »Extra-Kapiteln« an und lesen Sie ein wenig über dieses stimmungslähmende Syndrom, das weiter verbreitet ist, als Sie denken.
Warnhinweise: Wann Aminosäuren und andere Nährstoffe nicht eingenommen werden sollten
Wichtig: Lesen Sie diese Information bezüglich der Gegenanzeigen zu Aminosäuren und anderen Nahrungsergänzungsmitteln, bevor Sie sich entscheiden, welche Nährstoffe Sie ausprobieren werden.
- Sie sollten einen Arzt zu Rate ziehen, bevor Sie jegliche Aminosäuren einnehmen, falls Sie eine ernste physische Erkrankung haben, einschließlich hohem oder niedrigem Blutdruck, Lupus, Migräne, Leberschaden, ernstem Nierenschaden, angeborenem Aminosäuren-Stoffwechselfehler, Geschwüren oder Schilddrüsenüberfunktion; wenn Sie schwanger sind, stillen, Methadon oder jegliche Medikamente einnehmen, insbesondere Antidepressiva oder MAO-Hemmer; oder wenn Sie ernste mentale oder emotionale Probleme haben, wie beispielsweise Schizophrenie oder eine bipolare Störung.
- Wenn Sie einen Serotonin-Wiederaufnahmehemmer (SSRI), wie beispielsweise Fluoxetin (oder jedes andere stimmungsverändernde Medikament), einnehmen, sollten Sie sich von einem Arzt beraten lassen, bevor Sie 5-HTP, L-Tryptophan, Johanniskraut oder nehmen.
- Wenn Sie gegen Ihre Depressionen einen MAO-Hemmer (inklusive Phentermin [in Deutschland nicht zugelassen]) einnehmen, sollten Sie Ihren Arzt fragen, ob es für Sie angemessen ist, 5-HTP, L-Tryptophan einzunehmen (eventuell nur, nachdem Sie die MAO-Hemmer abgesetzt haben).
- Falls Sie manisch-depressiv sind (bipolare Störung) können 5-HTP und Tryptophan in höheren Dosen Probleme verursachen.
Quelle: Was die Seele essen will – Die Mood Cure von Julia Ross, S. 60-66 und S. 245-246
Nährstofftherapie und Antidepressiva
Auch bei einer gleichzeitigen Behandlung mit Antidepressiva und serotoninsteigernden Nährstoffen wie 5-HTP oder L-Tryptophan kann es zu einem »Serotonin-Syndrom« kommen. Daher sollte eine solche Therapie ausschließlich von einem erfahrenen Arzt durchgeführt werden.
Da der Normbereich von Serotonin sehr weit ist, ist bei einem sehr niedrigen Serotoninspiegel (gemessen im Körper) eine Behandlung mit 5-HTP oder L-Tryptophan und Antidepressiva dennoch möglich, bei regelmäßiger Kontrolle durch den Arzt. Ich rate dringend davon ab, dies ohne einen erfahrenen Arzt zu machen. Ich verweise auf meinen medizinischen Haftungsausschluss.
Weitere Buchempfehlungen und Links zum Thema
- »Psychopharmaka absetzen: Erfolgreiches Absetzen von Neuroleptika, Antidepressiva, Phasenprophylaktika, Ritalin und Tranquilizern« von Peter Lehmann
- »Tödliche Psychopharmaka und organisiertes Leugnen: Wie Ärzte und Pharmaindustrie die Gesundheit der Patienten vorsätzlich aufs Spiel setzen« von Peter C. Gøtzsche
- »Antidepressiva absetzen: Dein Wegbegleiter mit unseren Erfahrungen und wertvollsten Tipps« von Mischa Miltenberger und Melanie Müller
Ein Plädoyer für Betroffene
Der folgende Epilog ist aus dem Standardwerk über Benzodiazepine von Prof Heather Ashton, der Expertin für Benzodiazepine weltweit. Der Epilog ist 1:1 auf Antidepressiva übertragbar. Daher habe ich den Begriff Benzodiazepine
durch den Begriff Antidepressiva
ersetzt und den Text um das Krankheitsbild Depression ergänzt. Es macht keinen Unterschied, aber lest selbst:
Epilog:
Wissensstand:
Sämtliche Ärzte, wie auch ihre Helfer, benötigen bessere Kenntnisse und Ausbildung im Hinblick auf die Verordnung von Antidepressiva (nur kurzfristige Verordnungen!), ihre Nebenwirkungen, ganz besonders dem Risiko der Abhängigkeitsentwicklung und über die Methoden des Entzugs/der Entwöhnung mit einer langsamen Dosis-Reduktion (ausschleichende Therapie) in Kombination mit adäquater psychologischer Unterstützung.
Diese Art von Ausbildung sollten auch Hausärzte, Psychiater, andere Spezialisten, Mitarbeiter in Entgiftungszentren, Pharmazeuten, Psychologen und andere Therapeuten erhalten. Eine generell erhöhte Aufmerksamkeit und Druck von der Öffentlichkeit sollten diese Maßnahmen beschleunigen.
Wissenschaftliche Untersuchungen:
Weitere wissenschaftliche Untersuchungen sind erforderlich, um die Wirkung längerdauernder Antidepressiva-Einnahme zu erforschen. Besondere Aufmerksamkeit sollte dabei den Wirkungen auf Gehirnstrukturen mit Hilfe moderner bildgebender Verfahren in Kombination mit neuropsychologischen Untersuchungen gewidmet werden. Weitere Arbeiten sind auch erforderlich auf dem bisher nur wenig erforschten Gebiet der Auswirkung von Antidepressiva auf das endokrine, das gastroenterologische und Immunsystem.
Behandlungsmethoden:
Bessere Methoden in der Behandlung von Depressionen, Angstzuständen und Schlafstörungen sollten entwickelt werden. Es ist äußerst zweifelhaft, ob jemals eine Substanz Störungen wie Depressionen, Angstzustände oder Schlaflosigkeit wirklich heilt. […] Simultan dazu sollten psychologische Therapieverfahren in der Behandlung von Depressionen, Angstzuständen und Schlafstörungen verbessert und gelehrt werden, und es mag durchaus auch möglich sein, dass bessere Methoden des Entzugs/der Entwöhnung von Antidepressiva entwickelt werden, als diejenigen, die in dieser Monographie beschrieben worden sind.
Verfügbarkeit von Behandlungseinrichtungen:
Behandlungseinrichtungen spezialisiert auf den Entzug und der Entwöhnung von Antidepressiva-abhängigen Patienten sollten eingerichtet (verfügbar gemacht) werden. Entgiftungseinheiten, vorwiegend für die Behandlung von Alkoholabhängigen und anderen Suchtpatienten sind nicht geeignet für Patienten, bei denen es in Folge einer medizinischen Verordnung von Antidepressiva zur Abhängigkeit gekommen ist. In diesen Einrichtungen werden üblicherweise die Suchtsubstanzen zu rasch und nach einem zu rigiden Schema entzogen, was für antidepressiva-abhängige Patienten, die von unterschiedlichsten Entzugssymptomen gequält werden, nicht geeignet ist.
Es werden vielmehr spezialisierte Behandlungseinheiten benötigt, in denen ausschließlich Antidepressiva-Entzug oder Entwöhnung in einer individualisierten, flexiblen, verständnisvollen und den Patienten wirklich unterstützenden Art und Weise betrieben wird. […] Eine angemessene Finanzierung würde es auch möglich machen, Patienten intermittierend in besonders kritischen Phasen in einem entsprechenden Umfeld zu behandeln.
Es ist ohne Zweifel geradezu eine Tragödie, dass im 21. Jahrhundert Millionen von Menschen weltweit unter den Nebenwirkungen von Antidepressiva leiden. Im Grunde sollte mehr als 50 Jahre nachdem Antidepressiva in die medizinische Praxis eingeführt wurden, keine Notwendigkeit mehr für eine derartige Monografie wie diese bestehen. Ich hoffe jedoch, dass die Beschreibung meiner Erfahrungen an vielen Patienten dazu beiträgt, die Aufmerksamkeit innerhalb der medizinischen Profession und in der Öffentlichkeit auf die Probleme zu lenken, die mit einer Langzeit-Verabreichung von Antidepressiva und einer entsprechenden Entzugs-/Entwöhnungstherapie zusammenhängen.
Quelle: Professor C Heather Ashton DM, FRCP: Benzodiazepine: Wirkungsweise und therapeutischer Entzug
Fußnoten
1., 2., 27., 28. ZEITmagazin Nr. 25/2016, Julia Friedrichs und Thorsten Padberg »Depressionen: Aus dem Schatten ans Licht«
3., 4., 24., 26. https://www.thestreetspirit.org/August2005/interview.htm
5., 6., 7., 8., 9. »Anti-Aging News Spezial 01/2010 – Serotonin:Neues« von Alexander Römmler
10., 20., 21., 22. »Unglück auf Rezept – Die Antidepressiva-Lüge und ihre Folgen« von Peter und Sabine Ansari
10.1. Sharma, Tarang; Guski, Louise Schow; Freund, Nanna und Gøtzsche, Peter C (2016): Suicidality and aggression during antidepressant treatment: systematic review and meta-analyses based on clinical study reports, BMJ (Band 352).
11., 13. »Worsening Depression and Suicidality in Patients Being Treated with Antidepressant Medications«, Gesundheits- Informationsbulletin der FDA, 22. März 2004.
12. https://SSRIstories.org/
14., 15., 16., 17., 18. Antidepressiva Forum Deutschland (ADFD), »Infopaket zum Absetzen von Antidepressiva«
19. The Guardian, 3. Mai 2003: Sarah Boseley: »Seroxat maker abondons ‘no addiction’ claim. Firm agrees to alter leaflet to patients after complaints.«
23., 25. https://de.wikipedia.org/wiki/DSM-5
29. Rüdiger Holzbach: Benzodiazepin-Langzeitgebrauch und -abhängigkeit
28. https://www.focus.de/finanzen/recht/glaxo-akzeptiert-vergleich-milliardenstrafe-fuer-pharmakonzern_aid_776350.html
30., 31., 32. Gerald Hüther: »Was wir sind und was wir sein könnten.«
33. E. M. Forman, J. D. Herbert, E. Moitra, P. D. Yeomans, P. A. Geller: A randomized controlled effectiveness trial of Acceptance and Commitment Therapy and Cognitive Therapy for anxiety and depression. In: Behavior Modification. 31(6) 2007, S. 772–799.
34 Van Hiele, J. J., »L-5-hydroxytryptophan in depression: The first substitution therapy in psychiatry?« Neuropsychobiology 1980; 6: 230 – 40. (Gefunden in Michael Murray’s großartigem Buch 5-HTP.)
35., 36., 37. Poldinger, W., Ph. D., »A functional-dimensional approach to depression: Serotonin deficiency as a target syndrome in a comparison of 5-hydroxytryptophan (5-HTP) and fluvoxamine.« Psychopathology 1991; 24: 53 – 81.
38. Benkert, O., »Effect of parachlorophenylalanine and 5-hydroxytryptophan on human sexual behavior.« Monographs in Neural Sciences 1976; 3: 88 – 93.
39. Benkert, O., »Studies on pituitary hormones and releasing hormones in depression and sexual impotence.« Progress in Brain Research 1975; 42: 25 – 36.
40. Young, S., Ph. D., »Behavioral effects of dietary neurotransmitter precursors: Basic and clinical aspects.« 1976 summer; 20(2): 313 – 23.
41. Van der Does, A. J., »The effects of tryptophan depletion on mood and psychiatric symptoms.« J Affect Disord 2001 May; 64(2 – 3): 107 – 19.
42. Steinberg, S., Annable, L., Young, S. N. and Belanger, M. C., »Tryptophan in the treatment of late luteal phase dysphoric disorder: A pilot study.« J Psychiatry Neurosci 1994 Mar; 19(2): 114 – 19.
43. Russell, I. J, Michalek, J. E., Viparo, G. A., Fletcher, E. M. and Wall, K. »Serum amino acids in fibrositis/fibromyalgia syndrome.« J Rheumatol Suppl 1989 Nov: 19: 158 – 63.
44. Durstin, S. M., Devarajan, S. and Kutcher, S., »The ‚dalhousie serotonin cocktail« for treatment-resistant major depressive disorder.« J Psychopharmacol 2001 Jun; 15(2): 136 – 38.
45. Levitan, R. D., Shen, J. H., Jindal, R., Driver, H. S., Kennedy, S. H. and Shapiro, C. M., »Preliminary randomized double-blind placebo-controlled trial of tryptophan combined with fluoxetine to treat major depressive disorder: Antidepressant and hypnotic effects.« Psychiatry Neurosci 2000 Sep; 25(4): 337 – 46.
46. Brenner, R., Azbel, V., Madhusoodanan, S. and Pawlowska, M., »Comparison of an extract of hypericum (LI 160) and sertraline in the treatment of depression: A double-blind, randomized pilot study.« Clin Ther 2000; 22: 411 – 19.
47. Volz, H. P. and Laux, P., »Potential treatment for subthreshold and mild depression: A comparison of Saint-John’s wort extracts and fluoxetine.« Compr Psychiatry 2000 Mar-Apr; 41(2 suppl 1): 133 – 37.
Titelbild: © pongpunphoto | »beautiful flower Hibiscus rosasinensis« | shutterstock.com
