Die »10 Prozent-Methode« ist eine weltweit anerkannte und standardisierte Anleitung zum Reduzieren und Absetzen von Psychopharmaka. Sie hat sich bei jedem Psychopharmaka-Entzug, gleich ob Antidepressiva, Neuroleptika, Antipsychotika oder Benzodiazepinen, als erfolgreich bewährt. Hier erfährst Du, was die »10 Prozent-Methode« ist und warum sie sich bewährt hat. Noch immer kennen die meisten Ärzte und Psychiater diese Methode nicht und setzen Psychopharmaka viel zu schnell bzw. in zu großen Dosisschritten ab, was oft in einem schlimmen Entzug endet.
Diese Methode wurde zu erst in US-Foren von Betroffenen für Betroffene empfohlen und dort auch später von vielen Organisationen wie »Mad in America« und Ärzten, wie Dr. David Healy u.a. übernommen, die seit dem ein Umdenken bzgl. der Verordnung und dem Absetzen von Psychopharmaka fordern, da es bisher keine verbindlichen Behandlungsleitlinien dafür gibt und eine körperliche Abhängigkeit von Antidepressiva von Pharmaindustrie und Psychiatrie bislang trotz wissenschaftlicher Beweise systematisch geleugnet wird.
Diese Absetzmethode wurde nun auch wissenschaftlich durch die aktuelle Facharbeit Tapering of SSRI treatment to mitigate withdrawal symptoms von Dr. Taylor und Dr. Horowitz als erfolgreich bestätigt.
Der Beitrag enthält konkrete Absetzpläne für alle SSRI-Antidepressiva.
Häufigkeit, Dauer und Schwere von Antidepressiva-Entzugssymptomen bisher unterschätzt
Eine neue Übersichtsstudie aus dem Jahr 2018 zeigt, dass die Häufigkeit, Dauer und Schwere von Antidepressiva-Entzugssymptomen bisher deutlich unterschätzt wurden und die bisherigen Behandlungsleitlinien, sofern vorhanden, nicht ausreichend sind. Die Studie konnte zeigen, dass Entzugssymptome beim Reduzieren und Absetzen von Antidepressiva durchschnittlich bei 56 % der Patienten auftreten; bei 46 % davon sind die Symptome schwerwiegend. Je länger die Einnahme dauert, desto wahrscheinlicher treten Entzugssymptome auf.1 Lies dazu auch den folgenden Beitrag:
Das britische »Royal College of Psychiatrists« hat die offizielle Patienteninformation Stopping Antidepressants für Ärzte und Patienten veröffentlicht. Die Empfehlungen dieser Organisation sind weltweit anerkannt. Das Dokument wurde von einem Mitglied des »Antidepressiva-Forum-Deutschland« (ADFD), das größte deutschsprachige Forum von Betroffenen für Betroffene, ins Deutsche übersetzt und der Übersetzer bittet darum, das Dokument dem behandelnden Arzt vorzulegen.
Deutsche Version als PDF-Dokument lesen und herunterladen
In Deutschland hat die »Deutsche Gesellschaft für soziale Psychiatrie« (DGSP) daher das wichtige Positionspapier Annahmen und Fakten: Antidepressiva publiziert, in dem sie den falschen Annahmen die wissenschaftlichen Fakten über Antidepressiva gegenüberstellt. Dazu wurde das Zusatzpapier persistent postwithdrawal disorders publiziert. Thema sind hier langanhaltende hartnäckige dem Entzug folgende Beschwerden. Außerdem wurden auf Grundlage dieser Papiere konkrete Forderungen zu einem Umdenken bzgl. Antidepressiva an Gesundheitspolitik, Krankenkassen sowie an die Leistungserbringer und ihre Fachverbände gestellt. Alle Dokumente können auf der Website der DGSP kostenlos heruntergeladen werden:
Dokumente herunterladen und lesen
Die DGSP hat auch mehrere Dokumente u.a. kritische Stellungnahmen zur bestehenden Leitlinie und Anwendung von Neuroleptika sowie eine Broschüre zum Reduzieren und Absetzen von Neuroleptika publiziert:
Warum sich die »10 %-Methode« bewährt hat?
Um zu verstehen, warum sich die »10 %-Methode« als erfolgreich bewährt hat, ist es wichtig zu wissen, dass die USA uns in allem etwa 10 Jahre voraus sind, d.h. dort ist man bereits deutlich weiter in der Erkenntnis und der Erfahrung bzgl. Psychopharmaka-Entzüge. Es gibt deutlich mehr Betroffene und das schon sehr viel länger als bei uns und daher gibt es auch bereits zahlreiche Berichte in US-Foren, von erfolgreichen Entzügen nach der »10 %-Methode«. Auch findet dort längst ein Umdenken bei Ärzten und Psychiatern statt, dank der unermüdlichen Aufklärungsarbeit von Organisationen wie »Mad in America«und diese Problematik wird auch einer breiten Öffentlichkeit bekannt.
Leider geschieht dies bei uns bisher kaum. Besonders enttäuschend ist die Haltung der beiden großen Selbsthilfeorganisationen für Menschen mit Depressionen, die »Stiftung Deutsche Depressionshilfe« und die »Deutsche DepressionsLiga e. V.«, die nicht darüber aufklären und Antidepressiva bei jeder Ausprägung einer Depression uneingeschränkt mit den Worten machen nicht abhängig
, verändern die Persönlichkeit nicht
und sind gut wirksam und nebenwirkungsarm
empfehlen. Beide haben einen ähnlich großen Einfluss wie »Mad in America« und könnten maßgeblich zur Aufklärung beitragen, tun dies aber nicht und leugnen die Problemtik systematisch.
Die folgenden Empfehlungen zum Reduzieren und Absetzen von Antidepressiva sind aus der Kurzfassung Antidepressiva absetzen des ADFD. Die Empfehlungen solltest Du auch zum Reduzieren und Absetzen anderer Psychopharmaka, wie Neuroleptika und Benzodiazepinen berücksichtigen.
Bevor Du überlegst ein oder mehrere Psychopharmaka zu reduzieren bzw. abzusetzen, bitte ich Dich das Dokument vollständig zu lesen. Du erfährst hier alles, was Du wissen solltest.
Es ist wichtig stets exakt um 10 % zu reduzieren, da das zentrale Nervensystem schon auf kleinste Dosisveränderungen stark reagieren kann. Je nach Medikament kommen dafür unterschiedliche Vorgehensweisen zur Anwendung. Manche Medikamente lassen sich in Wasser auflösen, dann verwendet man die »Wasserlösemethode«, andere können nicht in Wasser aufgelöst werden, dann kommen andere Verfahren zum Einsatz. Es empfiehlt sich auch die im Dokument verlinkten Beiträge zu lesen, die weiterführende Informationen enthalten.
Aus der Inhaltsangabe:
- Was bewirken Antidepressiva (Nebenwirkung und Wirkung) Seite 4-5
- Wie wirken Antidepressiva im Gehirn? Seite 5-6
- Entzugssymptome (Absetzsymptome) Seite 6-8
- Absetzempfehlungen für Antidepressiva Seite 9-13
- Praktische Tipps zum Herstellen fein abgestimmter Dosierungen Seite 14-19
- Was tun bei Entzugssymptomen Seite 20-26
- Anhang (Listen und ausführliche Anleitungen) Seite 27-44
Hier kannst Du das Dokument als PDF-Dokument vollständig und kostenlos herunterladen:
Antidepressiva absetzen_adfd_November2018
Wenn Du die Chance hast, von Anfang an alles richtig zu machen, ist die Wahrscheinlichkeit, dass der Entzug nur zu wenigen und milden Entzugssymptomen führt und damit gelingt umso größer. Viele Betroffene haben diese Chance nicht mehr. Sie haben zu schnell und in zu großen Schritten oder sogar kalt (Kaltenzug: das Medikament abrupt absetzen, von einen auf den anderen Tag weglassen) abgesetzt. Ihnen fehlte dieses Wissen oder sie haben sich auf die Kompetenz von Ärzten und Psychiatern verlassen, die Psychopharmaka in der Regel viel zu schnell und in viel zu großen Schritten reduzieren und absetzen, da auch ihnen das nötige Wissen fehlt. Oft haben sie eine einseitige Wahrnehmung, warum das so ist, erfährst Du in diesem Beitrag:
Antidepressiva: Warum Psychiater oft eine einseitige Wahrnehmung haben
Wenn Du zu diesen Betroffenen gehörst, mache Dir bitte keine Vorwürfe. Du wusstest es nicht bzw. hast Ärzten und Psychiatern vertraut, die wiederum blind den Versprechungen der Pharmaindustrie vertraut haben, ohne diese Versprechungen je hinterfragt zu haben. Sei so mitfühlend wie möglich zu Dir.
Wichtig: Die Problematik ist, dass wenn Du ein Mal zu schnell oder in zu großen Schritten reduziert bzw. abgesetzt hast und es dann Wochen später nach einer zu schnellen Reduzierung oder zu schnellem Absetzen auf 0, zu schlimmen Entzugssymptomen kommt, ein wieder hochdosieren nach einem zu schnellen Reduktionsschritt oder ein wieder eindosieren nach 0 meist keine Besserung mehr bringt. Oft kommt es dann sogar zu paradoxen Effekten, d.h. manche vertragen plötzlich die Wiedereinnahme des Medikamentes nach dem kompletten Absetzen nicht mehr, manche Entzugssymptome verstärken sich oder manifestieren sich dauerhaft, neue kommen dazu. Dann spricht man von lang anhaltenden Entzugssymptomen. Genau das kann mit einem langsamen reduzieren über einen längeren Zeitraum nach der »10 %-Methode« vermieden werden. Der Punkt ist mir wichtig, weil es in den Gruppen, in denen ich aktiv bin, immer wieder vorkommt, das Betroffene dieser falschen Wahrnehmung unterliegen.
Könnte man einfach wieder problemlos eindosieren oder hochdosieren würde ich sagen, probiere es aus schneller zu reduzieren oder z.B. bei 10mg eines Medikamentes auf 0 zu gehen, ohne weiter nach der 10%-Methode zu reduzieren und wenn das nicht funktioniert, dann gehe eben wieder hoch bzw. dosiere das Medikament wieder ein und gehe dann langsamer vor. Das ist ein riskantes Spiel, es kann funktionieren, aber die Erfahrungen aus den US-Foren haben gezeigt, dass es meistens nicht funktioniert und dann gibt es keinen Weg mehr zurück, dann bist Du im Langzeitentzug bzw. Kaltentzug. Ich schreibe niemanden vor, wie er den Entzug machen will, ich kläre nur auf, am Ende muss jeder für sich entscheiden und die Verantwortung für sich selbst übernehmen.
Wichtig: Es gibt keine Garantie, dass die »10%-Methode« bei jedem funktioniert, aber die Wahrscheinlichkeit den Entzug zu schaffen, weniger starke und weniger unterschiedliche psychische und physische Entzugssymptome zu bekommen ist um ein Vielfaches größer.
Ein Missverständnis, dass immer wieder auftaucht ist, dass wenn man sich an die 10%-Methode zum Reduzieren und Absetzen von Psychopharmaka hält, man gar keine Entzugssymptome mehr haben würde und wenn dann trotzdem welche auftauchen, die Methode ja offenbar nicht funktionieren würde. Das ist ein Irrtum. Die 10%-Methode ist primär dazu da, dass man nicht im jahrelangen Langzeitentzug landet, weil man zu schnell und in zu großen Schritten abgesetzt hat. Die 10-Methode garantiert nicht, dass man keine Entzugssymptome hat, sie garantiert auch nicht, dass man keine schweren Entzugssymptome hat. Sie erhöht aber die Wahrscheinlichkeit, dass ein Entzug milder verläuft und die Wahrscheinlichkeit, dass man nicht einen jahrelangen Langzeitentzug mit schweren multiplen physischen und psychischen Entzugssymptomen erfährt.
Entzugssymptome sind Symptome der Heilung.
Empfehlung zum Reduzieren im unteren Bereich
Es gibt eine Studie zu den »SSRI/SNRI-Antidepressiva« »Paroxetin«, »Fluoxetin«, »Sertralin«, »Citalopram« und »Venlafaxin« (SNRI), die zeigt, dass im unteren Bereich (unter 10-5 mg) auf einen Schlag sehr viele Rezeptoren frei werden, was zu vermehrten und stärkeren Entzugssymptomen führen kann. Daher wird hier empfohlen noch langsamer zu reduzieren, um 2-5 %, alle 4-8 Wochen. Lies dazu bitte auch folgenden Beitrag:
Da alle Psychopharmaka nach dem gleichen Schema funktionieren, liegt die Vermutung nahe, dass dies auch für alle anderen Psychopharmaka gilt, nur wann dort der untere Bereich beginnt, lässt sich nicht sagen.
Microtapering
Bei manchen Betroffenen funktioniert selbst das reduzieren mit 5% im unteren Bereich nicht, dann kann man das Microtapering-Verfahren ausprobieren. Hier wird in noch kleineren Schritten aber in kürzeren Abständen reduziert. Bewährt hat sich das Reduzieren in 0,1mg-Schritten jeden Tag, bzw. alle paar Tage. Du kannst dieses Verfahren auch anwenden, wenn Du mit der 10%-Methode von Anfang an nicht klar kommst. Statt alle 4-8 Wochen um 10% zu reduzieren, kannst Du in kleineren Schritten reduzieren, dafür in kürzeren Abständen, so dass Du am Ende der 4-8 Wochen insgesamt um 10%-Methode reduziert hast. Das Ergebnis ist dasselbe. Wichtig ist nur, dass Du nicht um mehr als 10% in einem Monat reduzierst. Im Dokument des ADFD wird auch das Microtapering beschrieben.
Vorteil des Microtapering kann sein, dass die Reduzierung um 0,1mg täglich bzw. alle 3 Tage sanfter für das Gehirn ist, es die Reduzierung gar nicht oder kaum bemerkt im Vergleich zu einer Reduierung um 10%, was es erst Mal deutlich merken und mit entsprechenden Entzugssymptomen reagieren kann, die dann innerhalb der 4-8 Wochen während der sich das zentrale Nervensystem von der Reduzierung erholen kann, sich bessern bzw. ganz verschwinden.
Nachteil des Microtapering kann sein, dass das Gehirn nicht zur Ruhe kommen kann, da täglich reduziert wird, es kann sich auf keine Dosis einstellen, das zentrale Nervensystem kann auf jede Reduktion empfindlich reagieren. Es ist unmöglich zu sagen, was für Dich besser funktioniert, das findest Du nur heraus, wenn Du es ausprobierst.
Einen guten Beitrag, der weitere Vor- und Nachteile der beiden Methoden aufzeigt, findest Du hier (englisch):
Discussion: Comparing the Pros and Cons of Daily Microtapering and Cut-and-hold Schedules
Die 10%-Methode in Theorie und Praxis
Wie eigentlich fast immer im Leben besteht ein großer Unterschied zwischen Theorie und Praxis. In seinem neuen Buch Mental Health Survival Kit and withdrawal from psychiatric drugs widmet sich Peter C. Gøtzsche, einer der schärfsten Kritiker von Psychopharmaka, ebenfalls der 10%-Methode.
»Mad In America« veröffentlicht eine fortlaufende Version des Buches. Jede Woche wird ein neuer Abschnitt auf dieser Seite veröffentlicht und kann kostenlos gelesen werden:
Mental Health Survival Kit and Withdrawal from Psychiatric Drugs
Eine Anleitung, wie Du das vollständige Buch erwerben kannst, findest Du auf der Website des von Peter C. Gøtzsche gegründeten »Institute for Scientific Freedom«.
Das Buch kann auch als Kindle-Version bei Amazon erworben werden:
Er weist darauf hin, dass diese Methode in der Praxis kaum zu realisieren ist und das ist durchaus berechtigt. Im Kapitel Tips about withdrawal heißt es:
Die Gemeinschaft der Betroffenen hat die Erfahrung gemacht, dass der Entzug am geringsten belastend ist, wenn Sie die Dosis nur um 5-10 % pro Monat reduzieren. Wenn Sie jedoch um 10 % pro Monat reduzieren, dauert es zwei Jahre, bis Sie auf 8 % Ihrer Anfangsdosis reduziert haben, d. h. wenn Sie vier Medikamente einnehmen, kann es acht Jahre dauern, bis Sie medikamentenfrei sind. Es ist daher besser, schneller vorzugehen, zu ertragen, was kommt, und schneller ein neues Leben zu beginnen, auch deshalb, weil je länger Sie ein Medikament einnehmen, das Risiko einer dauerhaften Hirnschädigung (Anmerkung des Autors: z.B. schädigen Neuroleptika das Gehirn, Antidepressiva können auch zur dauerhaften Impotenz führen) größer wird und es umso schwieriger wird, das Medikament abzusetzen.
Ein Psychopharmaka-Entzug lässt sich nicht aus der Theorie oder aus randomisierten Studien ableiten. Es ist ein Trial and Error-Verfahren (Versuch und Irrtum) für jeden einzelnen Patienten. Das Tempo hängt vom unterschiedlichen Faktoren ab, z.B. vom Medikament, insbesondere von seiner Halbwertszeit, also davon, wie wie lange es dauert, bis die Serumkonzentration (Blutkonzentration) halbiert ist. Die Variation von Patient zu Patient ist enorm, auch genetisch bedingt, was die Geschwindigkeit der Verstoffwechselung eines Medikaments angeht.
Daher schlägt er vor, dass jeder in seinem eigenen Tempo verfahren sollte, je nachdem, wie man sich fühlt. Man sollte nicht weiter reduzieren, ehe man sich auf der vorherigen Dosierung nach einer Reduzierung stabilisiert hat. Evtl. ist es sinnvoll längere Absetzpausen einzulegen oder wenn die Entzugssymptome unerträglich werden, wieder zur vorherigen Dosis zurückzukehren.
Hier stellt sich dann die schon erwähnte Problematik der paradoxen Effekte, wenn man zu lange bei einer Dosis verharrt. Daher empfiehlt die Community nicht länger als 4 Wochen zu warten. Bessern sich die Entzugssymptome dann nicht, kann man noch zur vorherigen Dosis zurückkehren. Je länger man damit wartet, umso wahrscheinlicher ist das Auftreten von paradoxen Effekten, also dass sich vorhandene Entzugssymptome beim wieder Hochdosieren sogar verstärken, manche sich manifestieren oder neue dazu kommen. Eine längere Absetzpause macht daher nur Sinn, wenn man stabil bei einer bestimmten Dosis ist.
Mit der Zeit findet jeder sein eigenes Tempo. Es bildet sich oft ein bestimmtes Muster heraus, d.h. die ersten Tage verstärken sich die Entzugssymptome nach einer Dosisreduktion, dann nach einer bestimmten Zeit lassen sie nach, oft sind es die immer gleichen Symptome.
Treten neue Entzugssymptome auf, ist das zunächst kein Grund zur Beunruhigung, das ist normal. Es gibt vielfältige Entzugssymptome und je weiter man reduziert umso mehr können auftreten, das muss nicht so sein, kommt aber vor. Dann sollte man bis zur nächsten Reduzierung warten, bis diese neuen Entzugssymptome wieder verschwinden. Auch hier sollte man den Zeitraum des 4 Wochen-Fensters zum unproblematischen wieder Hochdosierens berücksichtigen. Verschwinden die neuen Entzugssymptome nach 3-4 Wochen nicht, war der Reduktionsschritt evtl. zu groß und man sollte wieder zur vorherige Dosis zurückkehren und einen kleineren Reduktionsschritt wählen.
Es kann auch sein, dass selbst das nicht hilft und man trotz eines neuen Entzugssymptoms weiter reduzieren sollte. Oft tauchen Entzugssymptome spontan auf und verschwinden wieder spontan. Auch kann es sein, dass ein bereits aufgetauchtes Entzugssymptom eine Zeit lang weg war und dann spontan wieder auftaucht. Auch das ist kein Grund zur Beunruhigung, das ist nicht ungewöhnlich. An all dem kann man sich ein wenig beim Reduzieren und Absetzen orientieren.
Eine Liste aller möglichen Entzugssymptome findest Du im ADFD.
Mögliche Symptome während und nach einem Psychopharmakaentzug
Der erste Absetzschritt sollte nicht zu groß sein. Gøtzsche rät zu maximal 20% der Ausgangsdosis (im hohen Dosisbereich ist dies meist noch möglich, im unteren Dosisbereich sollte maximal mit 10% oder weniger reduziert werden). Er sagt:
Da die meisten Patienten erheblich überdosiert sind, mag es verlockend sein, beim ersten Mal einen großen Schritt zu machen und die Dosis um 50% zu reduzieren. Aber es ist besser, von Anfang an langsam vorzugehen, nicht nur, weil man dann das Gefühl hat, mit dem Entzug umgehen zu können, sondern auch, weil es mit einem großen ersten Schritt schiefgehen kann. Das könnte daran liegen, dass alle Medikamente unspezifisch sind. Sie wirken auf viele Rezeptoren,34 und wir kennen nicht die Bindungskurven für alle diese Rezeptoren. Vielleicht befinden Sie sich schon im steilen Teil der Kurve für einen der Rezeptoren, wenn Sie anfangen, oder vielleicht in bestimmten Regionen des Gehirns.
Die Dosisreduktion sollte stattdessen einer hyperbolischen Kurve folgen (siehe Abbildung). Das klingt kompliziert, ist es aber nicht. Es bedeutet einfach, dass die Dosis bei jedem Absetzschritt um denselben Prozentsatz der vorherigen Dosis reduziert wird. Diesem Prinzip folgt auch die hier empfohlene 10%-Methode.
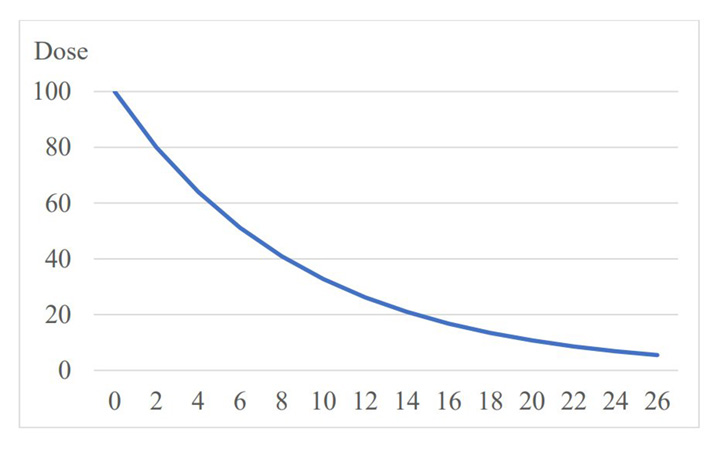
© Peter C. Gøtzsche | Mental Health Survival Kit and withdrawal from psychiatric drugs
Erklärung: Die vertikale Achse zeigt die Dosis in mg. Die horizontale Achse zeigt den Zeitraum in 2 Wochenabständen.
Die offiziellen Empfehlungen von Psychiatrie und Ärzt:innen sind leider andere. Sie empfehlen, die Dosis jedes Mal zu halbieren, was bedeutet, dass man, beginnend mit 100 %, was der üblichen Anfangsdosis entspricht, in nur drei Schritten auf 50 %, 25 % und 12,5 % der ursprünglichen Anfangsdosis reduziert und dann wird oft empfohlen auf Null zu gehen, was viel zu schnell ist. Wendet man dagegen die Prozentmethode nach der hyperbolischen Kurve an und reduziert die Dosis um jeweils 20 % der vorherigen Dosis, sieht es nach drei Schritten wie folgt aus: 100%, 80%, 64% und 51%.
Zu den Intervallen (Zeitabständen) zwischen den Dosisreduktionen schreibt Gøtzsche:
Sie können ein Intervall von zwei Wochen zwischen den Dosisreduktionen versuchen. Wenn das gut funktioniert, können Sie das Intervall verkürzen, z. B. auf zehn Tage. Möglicherweise müssen Sie auch langsamer als 20 % vorgehen, da Sie sich vielleicht besser fühlen, wenn Sie nur mit 10 % auf einmal reduzieren, oder Sie benötigen ein Intervall von vier Wochen.
Im unteren Dosisbereich rät auch Gøtzsche besonders vorsichtig zu reduzieren. Leider lässt sich dieser nicht für alle Medikamente bestimmen, außer für die SSRI/SNRI-Antidepressiva, in der schon erwähnten Studie zur Rezeptorenbelegung. Er schreibt:
Der letzte kleine Schritt kann der schlimmste sein, nicht nur aus körperlichen, sondern auch aus psychologischen Gründen. Sie fragen sich vielleicht: “Ich habe das Medikament so lange genommen; kann ich den letzten kleinen Schritt wagen? Wie geht es mir, wenn ich das Medikament nicht mehr nehme? Es ist ratsam, auf eine sehr niedrige Dosis herunterzugehen, bevor Sie auf Null gehen. Citalopram (SSRI-Antidepressiva) zum Beispiel wird in Dosierungen von 20 oder 40 mg täglich empfohlen, und es wird jeden Arzt überraschen, wenn er erfährt, dass selbst bei einer so niedrigen Dosis wie 0,4 mg noch 10 % der Serotoninrezeptoren besetzt sind, was bedeutet, dass Sie immer noch Entzugserscheinungen haben könnten, wenn Sie von dieser kleinen Dosis auf Null gehen.
Sonderfälle: Protrahierter Enzug und Kaltenzug
Diese Empfehlungen gelten vor allem für Patienten, die das erste Mal ihr Medikament absetzen möchten und noch keine gescheiterten Entzugsversuche mit viel zu großen Absetzschritten, wie nach der offiziellen Empfehlung von 50% als ersten Reduzierungsschritt durch Ärzt:innen und Psychiater:innen hinter sich haben. In diesem Fall verkompliziert es sich stark. Eine Rückkehr zu vorherigen Dosis ist, sollte das Intervall von 3-4 Wochen bereits weit überschritten sein, dann meist nicht mehr möglich, dass Nervensystem ist überreizt. Auch durch viele Entzugsversuche oder häufiges runter- und raufdosieren wird das Nervensystem extrem gereizt, es reagiert sehr empfindlich.
Oft findet man dann keine Dosis mehr, bei der es einem noch gut geht, zu lange ist die Reduzierung her, zu groß war der Reduzierungsschritt und man befindet sich im protrahierten Entzug, d.h. einem Entzug mit langanhaltenden multiplen physischen und psychischen Entzugssymptomen. Dann heißt es das Nervensystem nicht weiter zu reizen, in dem man weiter rumexperimentiert sondern es erst mal zur Ruhe kommen zu lassen, was nicht bedeutet, dass die Entzugssymptome dann weniger oder weniger stark werden.
Ist das Hochdosieren nicht mehr möglich gibt es meist nur noch den Weg des Absetzens trotz schon vorhandener starker Entzugssymptome. Auch dann sollte man sich an die Prozentmethode halten. Vor allem, um zu vermeiden, dass die vorhandenen Entzugssymptome noch stärker werden, neue dazu kommen oder man im Kaltentzug landet. Eine Heilung ist ohnehin nur dann möglich, wenn alle Psychopharmaka abgesetzt sind. Auch Gøtzsche schreibt, dass Entzugssymptome Symptome der Heilung sind:
Entzugssymptome sind positiv, da sie bedeuten, dass Ihr Körper dabei ist, wieder normal zu werden.
Kaltentzug
Bei einem Kaltentzug, also dem abrupten absetzen eines Medikamentes ohne vorheriges langsames Reduzieren bzw. eines zu schnellen auf 0 Gehens, wie offiziell von der Psychiatrie und Ärzt:innen oft empfohlen, nachdem man bis auf 12,5% der Ausgangsdosis ist ein Wiedereindosieren einer kleinen Dosis von 1-5mg sinnvoll, wenn der Kaltentzug nicht zu lange her ist. Man kann sich hier an den 3-4 Wochen orientieren, die zwischen den Absetzschritten empfohlen werden, evtl. ist es auch nach mehreren Wochen noch möglich. Einen Versuch ist es in jedem Fall wert.
Bessert sich der Zustand nach 4 Wochen nicht (so lange dauert es, bis der Medikamentenspiegel wieder aufgebaut ist) oder verschlechtert sich der Zustand sogar, macht es wenig Sinn die Dosis noch weiter zu erhöhen, da bei den meisten Medikamenten bereits bei geringen Dosen viele Rezeptoren belegt sind und eine Besserung spürbar sein sollte. Dann sollte man das Medikament nicht weiter einnehmen, man befindet sich bereits im Langzeitentzug mit lang anhaltenden Entzugssymptomen.
Leider lässt sich keine Aussage darüber treffen, wie lange der Entzug dann anhält. Aus der Community gibt es Berichte von mehreren Wochen, Monaten oder im schlimmsten Fall auch Jahren. Dennoch ist selbst dann eine Heilung möglich. Das Nervensystem braucht seine Zeit bis es sich davon erholt hat.
Fazit von Peter C. Gøtzsche
Ein schneller Entzug ist gefährlich. Wie bereits erwähnt, ist eines der schlimmsten Entzugssymptome extreme Unruhe (Akathisie), die zu Selbstmord, Gewalt und Totschlag neigt.
Außerdem ist es für viele Patienten zu schnell, die Dosis alle zwei Wochen zu ändern. Die körperliche Abhängigkeit von den Pillen kann so ausgeprägt sein, dass es Monate oder Jahre dauert, um vollständig von den Pillen loszukommen.
Ein Entzugsprozess sollte die Form der Bindungskurve respektieren und daher immer langsamer werden, je niedriger die Dosis ist. Diese Prinzipien sind seit Jahrzehnten bekannt und wurden in einem lehrreichen Artikel in Lancet Psychiatry am 5. März 2019 von Horowitz und Taylor erläutert.
Da Gøtzsche und viele seiner Kollegen weltweit in Fachzeitschriften über dieses Vorgehen beim Reduzieren und Absetzen von Psychopharmaka geschrieben haben, sollten Ärzt:innen und insbesondere Psychiater:innen diese Vorgehensweise kennen und sich zum Wohle des Patienten auch daran halten.
Bin ich bereit einen Entzug zu machen?
Aus eigener Erfahrung halte ich es für wichtig, dass Du Dich zunächst fragst, ob Du dazu bereit bist, einen Entzug zu machen bzw. wann der richtige Zeitpunkt dafür ist.
Wenn es möglich ist, lasse Dir damit Zeit und plane den Entzug sorgfältig.
Informiere Dich gründlich
Solltest Du in Erwägung ziehen einen Psychopharmaka-Entzug zu machen, ist es wichtig, sich vorher gründlich darüber zu informieren. So kannst Du selbst mitentscheiden, wann, wo und wie Du einen solchen Entzug machen möchtest. Da ich weder Arzt noch Psychotherapeut bin, bitte ich Dich vorher meinen medizinischen Haftungsausschluss zu lesen.
Auf keinen Fall darfst Du Deine Medikamente abrupt absetzen! Dies kann zu schweren Entzugssymptomen führen.
Der Bereitschafts- und Aktionsplan
Wenn Du Dich vielleicht schon mit dem A-B-S-Konzept vertraut gemacht hast, das ich in meinem Blog vorstelle, dann kannst Du damit anfangen, einen Bereitschafts- und Aktionsplan zu erstellen, um den Entzug zu planen. Das ist eine Anleitung, wie man sich ein Ziel setzt, welche Werte mit diesem Ziel verbunden sind und wie man mit möglichen auftauchenden inneren Blockaden in Form von Gedanken, Gefühlen und physischen und psychischen Entzugssymptomen sowie möglichen äußeren Hindernissen umgehen kann.
Für einen erfolgreichen Psychopharmaka-Entzug ist eine sorgfältige Planung ebenso wichtig, wie die richtige Vorgehensweise.
Ich habe mit diesem Plan den zweiten Benzodiazepin-Entzug erfolgreich geschafft, diesen findest Du hier:
Für den Antidepressiva-Entzug habe ich ebenfalls einen solchen Plan erstellt. Lies dazu bitte folgenden Beitrag:
Der Bereitschafts- und Aktionsplan: So planst Du einen Psychopharmaka-Entzug
Hast Du den Plan dokumentiert, kannst Du entscheiden:
- Ob Du bereit bist, den Entzug zu machen?
- Wann Du den Entzug machen möchtest?
- Wo Du den Entzug machen willst?
- Wie Du den Entzug machen willst?
Was Du bei Entzugssymptomen tun kannst
Der Umgang mit Entzugssymptomen ist schwierig, denn oft kann man nichts dagegen tun, außer sie zu ertragen und zu warten, bis sie von allein aufhören. Das ist wohl das Schwerste überhaupt, es geht um Akzeptanz und vor allem freundlich und mitfühlend mit sich und dem eigenen Körper umzugehen. Der folgende Beitrag enthält mehrere Übungen, Meditationen und Anleitungen, wie Du mit plötzlich neu auftauchenden starken Entzugssymptomen umgehen kannst und wie Du bereits bestehende Entzugssymptome achtsam und mitfühlend annehmen kannst.
Neben diesen Übungen und Meditationen kann man auch mit einer Nährstofftherapie Entzugssymptome lindern und das Gehirn aktiv dabei unterstützen, das von den Psychopharmaka verursachte biochemische Ungleichgewicht der Botenstoffe wieder auszugleichen. Was Du tun kannst, erfährst Du in diesem Beitrag:
Natürliche Nährstofftherapie zur Behandlung von Depressionen und Entzugssymptomen
Fazit
Es steht schon lange fest, dass Antidepressiva körperlich abhängig machen können. Je länger die Einnahme umso höher das Abhängigkeitspotenzial. Pharmaindustrie, Psychiatrie und Selbsthilfeorganisationen für Menschen mit Depressionen, wie die »Stiftung Deutsche Depressionshilfe« und die »Deutsche Depressionsliga« leugnen systematisch das hohe Abhängigkeitspotenzial von Antidepressiva.
Psychiatern und Ärzten fehlt oft das nötige Wissen und setzen Psychopharmaka zu schnell und in zu großen Schritten ab. Das kann zu schlimmen multiplen Entzugssymptomen führen und endet für Patienten oft in einem fatalen Entzug.
Antidepressiva-Entzugssymptome wurden laut einer Übersichtsstudie bisher in ihrer Häufigkeit, Dauer und Schwere deutlich unterschätzt. Ärzte und Psychiater verwechseln beim Reduzieren von Psychopharmaka Entzugssymptome oft mit der Rückkehr von Krankheitssymptomen bzw. können hier nicht unterscheiden.
Es fehlt an Aufklärung und verbindlichen Behandlungsleitlinien für Ärzte und Psychiater, wie man einen Psychopharmaka-Entzug professionell durchführt. Als erfolgreich hat sich ein langsames Reduzieren über einen längeren Zeitraum bewährt, wie die »10 %-Methode«.
Zum Wohl von Patienten und Betroffenen wäre es wünschenswert, wenn man diese verbindlich als Standardmethode zum Reduzieren und Absetzen von Psychopharmaka in einer Behandlungsleitlinie für Ärzte und Psychiater festschreiben würde.
Damit ein Entzug gelingen kann, sollte man diesen sorgfältig planen um mögliche Hindernisse in Form von Gedanken, Gefühlen und Körperempfindungen, wie physische und psychische Entzugssymptomen und äußere Hindernisse sich bewusst zu machen, um damit umgehen sowie diese achtsam und mitfühlend annehmen zu können.
Die richtige Vorgehensweise beim Reduzieren und Absetzen von Psychopharmaka und eine sorgfältige Planung sind keine Garantie, dass der Entzug gelingt, aber die Wahrscheinlichkeit ist um ein Vielfaches höher.
Auch hier gilt: Fehlendes Wissen von Ärzten und Psychiatern ist keine Rechtfertigung für ein falsches Reduzieren und Absetzen von Psychopharmaka. Auf der anderen Seite sollten Patienten eigenverantwortlich handeln und sich informieren.
Aloha

 © ADragan | »Weiße Tabletten auf blauem Hintergrund. Wenige Tabletten zerbrochen in der Hälfte, wodurch die Dosis des Arzneimittels reduziert wurde.« |
© ADragan | »Weiße Tabletten auf blauem Hintergrund. Wenige Tabletten zerbrochen in der Hälfte, wodurch die Dosis des Arzneimittels reduziert wurde.« |